วันศุกร์ที่ 4 ธันวาคม พ.ศ. 2558
Bacteria
Bacteria
แบคทีเรียคือจุลินทรีย์ที่เป็นสิ่งมีชีวิตเซลล์เดียวที่เป็นเซลล์แบบโปรแคริโอต (prokariotic cell)พบทั่วไปในธรรมชาติ
ดิน น้ำ อากาศ แบคทีเรียมีบทบาทสำคัญต่ออาหาร และการผลิตอาหาร
เพราะแบคทีเรียเป็นสาเหตุสำคัญที่ทำให้อาหารเน่าเสีย (microbial spoilage) และทำให้เกิดโรคอาหารเป็นพิษ (food
poisoning)ที่เป็นอันตรายต่อผู้บริโภค
ดังนั้น การถนอมอาหาร (food preservation) ทุกวิธีเป็นเทคนิคที่ใช้เพื่อทำลาย หรือควบคุมสภาวะแวดล้อม
เพื่อยับยั้งการเพิ่มจำนวนของแบคทีเรีย ถึงแม้มีโทษกับอาหาร แต่แบคทีเรียบางชนิด
เช่น lactic acid bacteria นำมาใช้ประโยชน์อย่างมากในการหมักอาหาร
(fermentation) และการบำบัดของเสีย เช่น
การกำจัดน้ำเสีย (waste water treatment)
แบคทีเรียมีรูปร่างหลายแบบ
ดังนี้
รูปที่1 : รูปร่างของแบคทีเรีย
1) บาซิลลัส
(bacillus) มีรูปร่างเป็นท่อนหรือเป็นแท่งเช่น Bacillus, Clostridium,Pseudomonas,Salmonella
1.1สเตรปโทบาซิลลัส (Streptobacillus)
เมื่อแบ่งเซลล์แล้วเรียงตัวต่อเป็นสายยาว
2) ทรงกลมหรือค็อกคัส (cocus) เช่น
2.1ไมโครค็อกคัส (Micrococcus)
เป็นแบคทีเรีย เซลล์เดี่ยวขนาดเล็ก
2.2ดิโพค็อกคัส (Diplococcus)
เมื่อแบ่งเซลล์แล้วติดกันเป็นคู่
2.4สเตรฟิโลค็อกคัส (Staphylococcus) เป็นลักษณะของ
เซลทรงกลมแบ่งตัวหลายระนาบอยู่ติดกันเป็นกลุ่มคล้ายพวงองุ่น เช่น Staphylococcus aureus
แบคทีเรียทุกชนิดมีโครงสร้างที่เป็นองค์ประกอบเซลล์
ได้แก่
รูปที่2 : โครงสร้างของแบคทีเรีย
4) โครโมโซมเดี่ยว (single chromosome)
5) ไรโบโซม (ribosomes)
ในแบคทีเรียบางชนิดจะมี
1) แคปซูล (capsules)
2) ไกโคแคลิกซ์ (glycocalyx)
4) มีโซโซม (mesosome)
6) อินคลูชันแกรนูล (inclusion granule)
7) สปอร์ (bacterial spore)
หนองใน(Gonorrhea)
โรคหนองในมีชื่อทางการแพทย์ว่า
โกโนเรีย (Gonorrhea) ภาษาชาวบ้านเรียกว่าโรคบุรุษหรือโรคสตรี
เป็นโรคติดต่อทางเพศสัมพันธุ์ที่พบได้บ่อยกว่ากามโรคชนิดอื่น พบได้ทั่วโลก
มีอัตราการป่วยเพิ่มขึ้นเรื่อยๆ โดยเฉพาะพวกหนุ่มสาว จะติดโรคนี้มากเป็นพิเศษ
เชื้อที่ทำให้เกิดโรค
: ได้แก่เชื้อแบคทีเรียประเภทตัวกลม ที่มีชื่อเรียกว่า ไนซ์ซีเรีย โกโนร์เรีย (Neisseria
gonorrhoeae)
รูปที่3
: Neisseria gonorrhoeae
แหล่งของโรค
: ได้แก่มนุษย์หรือผู้ที่มีเชื้อหนองในอยู่ในร่างกาย คนที่เป็นพาหะของโรคเป็นผู้แพร่เชื้อ
การติดต่อ
: หนองในเป็นโรคติดต่อโดยตรงจากการร่วมประเวณีกับผู้ที่เป็นโรค
หรือจากการสัมผัสทางอ้อมจากการใช้สิ่งของร่วมกับผู้ป่วย เช่น จากการใช้ผ้าเช็ดตัว
เป็นต้น
ระยะฟักตัวของโรค
: ปกติประมาณ 3 – 4 วัน บางครั้ง 9 วันหรืออาจยาวนาน 1-2 สัปดาห์
ระยะติดต่อ หากผู้ป่วยไม่ทำการรักษา การติดต่อของโรคจะนานเป็นเดือนหรือเป็นปี
โดยเฉพาะในผู้ป่วยที่เป็นสตรีมักจะไม่ค่อยแสดงอาการออกมาให้เห็น
ความไวต่อโรคและความต้านทาน :
ผู้ที่ได้รับเชื้อมีความไวต่อการเป็นโรคนี้ เมื่อหายแล้วอาจเป็นซํ้าได้อีกเมื่อได้รับเชื้อใหม่
ไม่มีภูมิคุ้มกันโรค
อาการ : หนองในเป็นโรคที่ทำให้เกิดการอักเสบของเยื่อบุอวัยวะต่างๆโดยเฉพาะเยื่อบุในท่อปัสสาวะ
ในช่องคลอด และท่อปัสสาวะของหญิง
ในผู้ชายจะมีอาการที่รุนแรง
คือ ภายหลังจากรับเชื้อแล้ว 3-9 วัน
จะพบว่ามีหนองไหลออกมาจากท่อปัสสาวะ ทำให้ถ่ายปัสสาวะลำบาก มีอาการขัดเบา
เนื่องจากคันแสบหรือปวดแสบปวดร้อนในท่อปัสสาวะ
ปากท่อปัสสาวะจะบวมแดงหนองอาจจะไหลเยิ้มถึงขั้นเปียกกางเกงใน
ประมาณ
1-2 สัปดาห์หากไม่ได้รับการรักษาหนองจะเริ่มน้อยลง แต่อาการ
อักเสบยังคงอยู่ การปล่อยทิ้งไว้โรคจะดำเนินกลายเป็นเรื้อรัง ทำให้ต่อมน้ำเหลืองบวมเจ็บ
อาจมีอาการปวดตามข้อ ทำให้เกิดต่อมลูกหมากอักเสบ
ท่ออสุจิตีบตันและทำให้เป็นหมันได้
ในผู้หญิง อาการจะน้อยกว่าในผู้ชาย
อาจจะไม่มีอาการอะไรเลย หรือมีแต่เพียง อาการอักเสบเวลาปัสสาวะ บางรายอาจมีหนองไหล
พบว่ามีตกขาวมากหรือบางที มีนํ้าเหลืองข้นออกมาทางช่องคลอด
บางรายเมื่อได้รับเชื้อแล้ว 2-3
วัน จะเกิดอาการอักเสบที่ปากมดลูก และมีหนองไหล
แต่ไม่ค่อยมีอาการอักเสบมากเหมือนผู้ชาย
หรืออาจมีอาการอักเสบของช่องคลอดปีกมดลูกอักเสบ มีปัสสาวะแสบขัด
ถ้าไม่รักษาอาจจะลุกลามต่อไปที่กระเพาะปัสสาวะและทวารหนักได้และทำให้เกิดอักเสบของปีกมดลูก
เป็นผลให้ไข่เดินทางมาสู่โพรงมดลูกไม่สะดวก
อาจเป็นสาเหตุที่ทำให้มีการตั้งครรภ์นอกมดลูก ทารกที่เกิดจากมารดาที่เป็นโรคนี้
ตาของทารกจะอักเสบอาจถึงกับตาบอดได้
การตรวจหาเชื้อและวินิจฉัยโรค
1) ตรวจหาเชื้อจากหนองโดยการย้อมสีแกรม(Gram
Stain) พบเชื้อ Gram negative สีแดง
2) มีการอักเสบของอวัยวะสืบพันธุ์มีหนอง
ในเพศหญิงจะพบการตกขาวออกมาเป็นหนอง
มีอาการอักเสบของช่องคลอดมีการอักเสบที่ปากมดลูก ปวดท้องน้อยเนื่องจากมดลูกอักเสบ
การรักษา
1. ให้ยา โปรบีนีซิด (Probenecid) ขนาด 1 กรัม ครั้งแรก แล้วต่อมาอีก 30 นาที ให้ฉีด อเควอัส โปรเค เพนิซิลลิน จี. (Aqueous procaine
penicillin G.) ขนาด 4.8 ล้านหน่วย โดย
แบ่งฉีดเข้ากล้ามเนื้อ 2 แห่ง
2. หรือให้ เตทตราซัยคลิน (Tetracycline
HCI) 1.5กรัม รับประทานครั้งแรก แล้วตามด้วย เตทตราซัยคลิน (Tetracycline
HCI) ขนาด 0.5 กรัม วันละ 4 ครั้ง เป็นเวลา 4 วันติดต่อกัน
รวมทั้งสิ้นให้ได้รับยา 9 กรัม
3. ให้ยา แอมพิซิลลิน (ampicicllin)
2 กรัม ร่วมกับ โปรเบนีซิด (Pobenecid) 1 กรัม
ควรอยู่ในความควบคุมดูแลของแพทย์
โรคไอกรน (Whooping Cough or Pertussis)
รูปที่4
: โรคไอกรน
ไอกรนเป็นโรคติดต่อที่สำคัญอันหนึ่งของระบบทางเดินหายใจ
พบมากในเด็กทุกเพศทุกวัยที่มีอายุต่ำกว่า 7 ปี เกิดได้ในทุกสภาพอากาศหรือภูมิประเทศ
ในชุมชนที่มีประชาชนอาศัย อยู่รวมกันอย่างหนาแน่น มักพบผู้ป่วยด้วยโรคนี้สูง
โดยเฉพาะในช่วงปลายฤดูหนาวและต้นฤดู ใบไม้ผลิ
สาเหตุของโรคไอกรน : เกิดจากเชื้อแบคทีเรีย
โดยติดเชื้อโดยตรงจากละอองอากาศที่ผู้ป่วยไอและจาม รดใส่ หรือปนออกมากับเสมหะ
น้ำมูก น้ำลายของผู้ป่วย
เชื้อที่ทำให้เกิดโรค : ได้แก่เชื้อแบคทีเรีย
บอร์ดีเทลลา เปอร์ตัสซิส (Bordetella Pertyssis)
รูปที่5
: Bordetella Pertyssis
การติดต่อ : เชื้อโรคอยู่ในร่างกายของผู้ป่วย
โดยมักอยู่ส่วนลึกของลำคอและในหลอดลมของผู้ป่วย
สามารถติดต่อได้ทั้งทางตรงและทางอ้อม
– การติดต่อทางตรง โดยการสัมผัสใกล้ชิดกับผู้ป่วย ทำให้ติดต่อได้โดยตรงจากน้ำมูก น้ำลาย เสมหะของผู้ป่วย ด้วยการไอ จาม หรือหายใจรดกัน
– การติดต่อทางอ้อม โดยการใช้ผ้าเช็ดหน้า ภาชนะในการดื่มและรับประทานอาหารร่วมกับผู้ป่วย หรือหายใจเอาฝุ่นละอองที่มีเชื้อโรคเข้าไป เป็นต้น
– การติดต่อทางตรง โดยการสัมผัสใกล้ชิดกับผู้ป่วย ทำให้ติดต่อได้โดยตรงจากน้ำมูก น้ำลาย เสมหะของผู้ป่วย ด้วยการไอ จาม หรือหายใจรดกัน
– การติดต่อทางอ้อม โดยการใช้ผ้าเช็ดหน้า ภาชนะในการดื่มและรับประทานอาหารร่วมกับผู้ป่วย หรือหายใจเอาฝุ่นละอองที่มีเชื้อโรคเข้าไป เป็นต้น
ระยะฟักตัวของโรค : ประมาณเวลา 7 วัน แต่อาจเริ่มตั้งแต่ 5-12 วัน
ระยะติดต่อ : โรคไอกรนมีโอกาสติดต่อได้มากในระยะแรกที่ผู้ป่วยมีน้ำมูก
น้ำลาย แล้วค่อยๆ ลดลงถึงสัปดาห์ที่ 3 จะไม่มีการติดต่อของโรคทั้งๆ
ที่ผู้ป่วยยังมีอาการไออยู่ ถ้าไม่ได้รับการรักษาอาจแพร่เชื้อได้เป็นเวลานาน 4-6
สัปดาห์
ความไวต่อโรคและความต้านทาน : ทุกคนที่ไต้รับเชื้อมีความไวต่อการเป็นโรคไอกรน
ยังไม่มีหลักฐานยืนยันว่าทารกได้รับภูมิคุ้มกันโรคนี้จากมารดาหรือถ้าได้ก็น่าจะอยู่ในระดับต่ำ
มีการสำรวจพบว่าเด็กอายุต่ำกว่า
7 ปี อัตราป่วยด้วยโรคนี้สูง มีอัตราการตายมากที่สุดใน
กลุ่มเด็กอายุต่ำกว่า 1 ปีที่ป่วยเป็นโรคนี้
กลุ่มเพศหญิงจะมีอัตราป่วยและตายสูงกว่าเพศชาย
ฉะนั้นต้องให้เด็กเล็กได้รับวัคซีนตามกำหนด ผู้ป่วยเมื่อหายจากโรคไอกรนจะมีภูมิคุ้มกันต่อโรคได้นาน
แต่อาจเป็นซ้ำสองได้ในวัยผู้ใหญ่
อาการของโรคไอกรน : ผู้ป่วยจะมีอาการคันคอและไอ
จากไอธรรมดาเป็นไอซ้อนติดต่อกันเป็นชุดๆ จนหายใจไม่ ทันเพราะน้ำมูกไหล
มีเสียงหายใจเข้าดังวูบ ผู้ป่วยบางคนอาจไอจนหน้าเขียวเนื่องจากขาดอากาศหายใจ
โดยเฉพาะในเด็กเล็กจะมีอาการมากกว่าเด็กโตและผู้ใหญ่
ไอกรนเป็นโรคติดต่อแบบเฉียบพลัน
มีอาการของหลอดเลือดใหญ่ หลอดลมเล็ก และ แขนงหลอดลม แบ่งออกได้เป็น 3 ระยะ ดังนี้
1.ระยะเริ่มต้น
(Catarrbal Sfage) ผู้ป่วยจะเริ่มมีอาการไอน้ำตาไหล จาม น้ำมูกไหล
เบื่ออาหาร เวียนศีรษะ มีอาการไอแห้งเสียงดัง คล้ายเป็นหวัดในเวลากลางคืน และต่อไป
จะไอในเวลากลางวันด้วย ระยะนี้กินเวลาประมาณ 1-2 สัปดาห์
2.ระยะที่สอง(Paroxysmal
Stage) ผู้ป่วยจะมีอาการไอถี่ขึ้น ไอเป็นชุดจนแทบไม่ได้ พักหายใจ
ไอชุดหนึ่งประมาณ 10-15 ครั้ง
ทำให้พอหายไอจะหายใจเข้าปอดอย่างแรงลึกๆ เกิดเสียงดัง “วูด” หรือ ’’วี้ด” (Whoop)
ซึ่งเป็นระยะที่เรียกว่า “ไอกรน” และจะยิ่งมีอาการไอ
มากขึ้นจนหน้าเขียว เส้นโลหิตที่คอโป่ง มีโลหิตออกจากเยื่อตา
และอาจอาเจียนเนื่องจากมีเสมหะมาก ทำให้ผู้ป่วยไม่ได้พักผ่อน มีอารมณ์ฉุนเฉียว
ในเด็กเล็กจะร้องไห้กวน ระยะนี้กิน เวลาประมาณ 10-14 วัน
3.ระยะที่สาม
(Convalescent Stage) ต่อจากช่วงที่มีอาการรุนแรงของโรคแล้ว
อาการ ไอจะทุเลาลง และจะหมดอาการของโรคเมื่อครบ 3 เดือนโดยประมาณ
โรคไอกรนเทียม (Paratertussis) ลักษณะอาการของโรคในผู้ป่วยบางคนอาจไม่รุนแรง
หรือเนื่องจากเกิดเชื้อบอร์ดีเทลลา เปอร์ตัสซิส (Bordetella
Pertussis)
การตรวจหาเชื้อและวินิจฉัยโรค
1. สังเกตจากอาการ โดยเฉพาะอาการไอ และอาการอื่นๆของผู้ป่วย
2. ตรวจพบจำนวนเม็ดโลหิตขาวสูงประมาณ 15,000-20,000 ตัวต่อคิวบิดมิลลิเมตร และ 60-80 % เป็นเซลล์ของพวกลิมโฟไชท์
3. เมื่อนำไม้พันสำลีไปกวาดบริเวณหลอดคอส่วนจมูกแล้วนำ ไปเพาะเชื้อ จะพบเชื้อโรคนี้
1. สังเกตจากอาการ โดยเฉพาะอาการไอ และอาการอื่นๆของผู้ป่วย
2. ตรวจพบจำนวนเม็ดโลหิตขาวสูงประมาณ 15,000-20,000 ตัวต่อคิวบิดมิลลิเมตร และ 60-80 % เป็นเซลล์ของพวกลิมโฟไชท์
3. เมื่อนำไม้พันสำลีไปกวาดบริเวณหลอดคอส่วนจมูกแล้วนำ ไปเพาะเชื้อ จะพบเชื้อโรคนี้
การรักษา
ให้ยาอีริธโทรมัยชิน (Erythromycin) 50 มก./นน. ตัว 1 กก. ให้ ไฮเปอร์ฮีมูน แกมมา กลอบุลสิน (Hyperimmune gamma globullin) 3-6 ซีซี. ฉีดเข้ากล้ามเนื้อ
รักษาตามอาการ ให้อาหารที่มีแคลอรี่สูง พักผ่อนให้เพียงพอ และให้ยาขับเสมหะ ยากล่อมประสาทช่วยให้ผู้ป่วยลดอาการไอ การใช้ยาควรอยู่ในความควบคุมของแพทย์
ให้ยาอีริธโทรมัยชิน (Erythromycin) 50 มก./นน. ตัว 1 กก. ให้ ไฮเปอร์ฮีมูน แกมมา กลอบุลสิน (Hyperimmune gamma globullin) 3-6 ซีซี. ฉีดเข้ากล้ามเนื้อ
รักษาตามอาการ ให้อาหารที่มีแคลอรี่สูง พักผ่อนให้เพียงพอ และให้ยาขับเสมหะ ยากล่อมประสาทช่วยให้ผู้ป่วยลดอาการไอ การใช้ยาควรอยู่ในความควบคุมของแพทย์
วัคซีน : ในเด็กเกิดใหม่
เริ่มให้วัคซีนตั้งแต่อายุ 2-3 เดือน ฉีด 2 ครั้งห่างกัน 2 เดือน แล้วฉีดซ้ำเมื่อครบ 1 ปีครึ่ง ต่อไปจึงฉีด 1 ครั้ง เมื่อเด็กอายุ 5-6
ปีตอนเข้าโรงเรียน
โรคแทรกซ้อน : ได้แก่โรคปอดบวม หูน้ำหนวก
เด็กบางคนไอมากจนกินอาหารไม่ได้ จนเกิดภาวะขาดอาหาร และเจ็บชายโครงเนื่องจากไอทำให้ความตันในช่องท้องสูงอาจเกิดเป็น
ไส้เลื่อนได้และทำให้ตาแดงปอดอักเสบ ถ้าเป็นวัณโรคอาการก็จะกำเริบ
หากมีอาการเรื้อรังหรือ อาการของโรคหรือโรคแทรกซ้อน ควรรีบกลับไปพบแพทย์
โรคอื่นๆที่มีอาการคล้ายไอกรน ได้แก่โรคเกี่ยวกับระบบทางเดินหายใจ
เช่น ไข้ หวัด วัณโรค เป็นต้น
การปฏิบัติตน :
เมื่อป่วยหรือสงสัยว่าเป็น โรคไอกรน นอกจากการรีบไปพบแพทย์และปฏิบัติตามคำ แนะนำเกี่ยวกับผู้ป่วยด้วยโรคติดต่อ ดังกล่าวรายละเอียดไว้ในบทนำแล้ว ยังมีข้อควรทราบ เกี่ยวกับการปฏิบัติเฉพาะโรคเพิ่มเติม ดังนี้
1.ควรจัดแยกผู้ป่วยให้อยู่ต่างหากทันทีเมื่อเห็นว่ามีอาการของโรค
2.ควรทำลายเชื้อที่ออกมากับน้ำมูก น้ำลาย เสมหะ ในน้ำยาฆ่าเชื้อโรค แล้วจึงนำไปฝัง หรือ เผาไฟทิ้ง หรือก่อนนำไปซักล้างแล้วต้ม สำหรับข้าวของเครื่องใช้ของผู้ป่วย
เมื่อป่วยหรือสงสัยว่าเป็น โรคไอกรน นอกจากการรีบไปพบแพทย์และปฏิบัติตามคำ แนะนำเกี่ยวกับผู้ป่วยด้วยโรคติดต่อ ดังกล่าวรายละเอียดไว้ในบทนำแล้ว ยังมีข้อควรทราบ เกี่ยวกับการปฏิบัติเฉพาะโรคเพิ่มเติม ดังนี้
1.ควรจัดแยกผู้ป่วยให้อยู่ต่างหากทันทีเมื่อเห็นว่ามีอาการของโรค
2.ควรทำลายเชื้อที่ออกมากับน้ำมูก น้ำลาย เสมหะ ในน้ำยาฆ่าเชื้อโรค แล้วจึงนำไปฝัง หรือ เผาไฟทิ้ง หรือก่อนนำไปซักล้างแล้วต้ม สำหรับข้าวของเครื่องใช้ของผู้ป่วย
การป้องกันและควบคุมโรค
:นอกจากปฏิบัติตามคำแนะนำเพื่อหลีกเลี่ยง และป้องกันการรับเชื้อหรือภาวะที่ทำให้เกิดโรค
ดังกล่าวรายละเอียดไว้ในบทนำแล้ว ยังมีข้อควร ทราบเพิ่มเติมเฉพาะโรค ดังนี้
1.ให้เด็กเล็กได้รับภูมิคุ้มกัน ด้วยการฉีดวัคซีนป้องกันโรคไอกรนและโรคอื่นๆตามกำหนด
2.ไอกรนเป็นโรคติดต่อร้ายแรงที่อาจเป็นอันตรายต่อเด็กถึงชีวิต ควรให้ความระมัดระวัง ดูแลเป็นพิเศษ
1.ให้เด็กเล็กได้รับภูมิคุ้มกัน ด้วยการฉีดวัคซีนป้องกันโรคไอกรนและโรคอื่นๆตามกำหนด
2.ไอกรนเป็นโรคติดต่อร้ายแรงที่อาจเป็นอันตรายต่อเด็กถึงชีวิต ควรให้ความระมัดระวัง ดูแลเป็นพิเศษ
โรคบาดทะยัก (Tetanus)
รูปที่6
: โรคบาดทะยัก
เป็นโรคติดเชื้อที่จัดอยู่ในกลุ่มของโรคทางประสาทและกล้ามเนื้อ
เกิดจากเชื้อแบคทีเรีย Clostridium tetani ซึ่งผลิต exotoxin ที่มีพิษต่อเส้นประสาทที่ควบคุมการทำงานของกล้ามเนื้อ
ทำให้มีการหดเกร็งตัวอยู่ตลอดเวลา เริ่มแรกกล้ามเนื้อขากรรไกรจะเกร็ง
ทำให้อ้าปากไม่ได้โรคนี้จึงมีชื่อเรียกหนึ่งว่า โรคขากรรไกรแข็ง (lockjaw) ผู้ป่วยจะมีคอแข็ง หลังแข็ง ต่อไปจะมีอาการเกร็งของกล้ามเนื้อทั่วตัว
ทำให้มีอาการชักได้
รูปที่7
: Clostridium tetani
สาเหตุ
: เกิดจากเชื้อ Clostridium tetani ซึ่งเป็น anaerobic bacteria ย้อมติดสีแกรมบวก
มีคุณสมบัติที่จะอยู่ในรูปแบบของสปอร์ (spore) ที่ทนทานต่อความร้อนและยาฆ่าเชื้อหลายอย่างสามารถสามารถสร้าง
exotoxin ที่ไปจับและมีพิษต่อระบบประสาท
ระบาดวิทยา
: โรคบาดทะยักพบได้ทั่วไปทุกแห่ง
เชื้อแบคทีเรียโดยเฉพาะในรูปแบบของสปอร์พบติดตามพื้นหญ้าทั่วไปได้นานเป็นเดือนๆ
หรืออาจเป็นปี
เชื้อจะพบได้ในลำไส้ของคนและสัตว์ในสิ่งแวดล้อมที่ปนเปื้อนด้วยมูลสัตว์
เชื้อจะเข้าสู่ร่างกายทางบาดแผล โดยจะแบ่งตัวและขับ exotoxin
ออกมา เชื้อจะเจริญแบ่งตัวได้ดีในแผลลึก อากาศเข้าไม่ได้ดี เช่น
บาดแผลตะปูตำ แผลไฟไหม้ น้ำร้อนลวก ผิวหนังถลอกบริเวณกว้าง บาดแผลในปาก ฟันผุ
หรือเข้าทางหูที่อักเสบ โดยการใช้เศษไม้
หรือต้นหญ้าที่มีเชื้อโรคนี้ติดอยู่แคะฟันหรือแยงหู บางครั้งอาจเข้าทางลำไส้ได้
ทางเข้าที่สำคัญและเป็นปัญหาใหญ่ในทารกแรกเกิดคือ
เชื้อเข้าทางสายสะดือที่ตัดด้วยกรรไกร หรือของมีคมที่ไม่สะอาด ที่พบบ่อยในชนบทคือ
การใช้ไม้ไผ่ หรือมีดทำครัวตัดสายสะดือและการพอกสะดือด้วยยากลางบ้าน
หรือโรยด้วยแป้งที่อาจปนเปื้อนเชื้อบาดทะยัก ทำให้เชื้อเข้าสู่แผลรอยตัดที่สะดือ
ทำให้เกิดโรคบาดทะยักในทารกเกิด
อาการและอาการแสดง :
หลังจากได้รับเชื้อ
สปอร์ที่เข้าไปตามบาดแผลจะแตกตัวออกเป็น vegetative form ซึ่งจะแบ่งตัวเพิ่มจำนวนและผลิต exotoxin ซึ่งจะกระจายจากแผลไปยังปลายประสาทที่แผ่กระจายอยู่ในกล้ามเนื้อ
ทำให้เกิดความผิดปกติในการควบคุมการเกร็งตัวของกล้ามเนื้อ
ระยะจากที่เชื้อเข้าสู่ร่างกายจนเกิดอาการเริ่มแรก คือ มีอาการขากรรไกรแข็ง
ที่เรียกว่าระยะฟักตัวของโรคประมาณ 3-28 วัน เฉลี่ย 8
วัน
1) บาดทะยักในทารกแรกเกิดอาการมักจะเริ่มเมื่อทารกอายุประมาณ
3-10 วัน อาการแรกที่จะสังเกตได้คือ เด็กดูดนมลำบาก
หรือไม่ค่อยดูดนม ทั้งนี้เพราะมีขากรรไกรแข็ง อ้าปากไม่ได้
ต่อมาเด็กจะดูดไม่ได้เลย หน้ายิ้มแสยะ (Risus sardonicus หรือ
Sardonic grin) เด็กอาจร้องครางต่อมาจะมีมือ แขน และขาเกร็ง
หลังแข็งและแอ่น
ถ้าเป็นมากจะมีอาการชักกระดุกและหน้าเขียวอาการเกร็งหลังแข็งและหลังแอ่นนี้จะเป็นมากขึ้น
ถ้ามีเสียงดังหรือเมื่อจับต้องตัวเด็ก อาการเกร็งชักกระดุกถ้าเป็นถี่ๆ มากขึ้น
จะทำให้เด็กหน้าเขียวมากขึ้น ทำให้เป็นอันตรายถึงตายได้เพราะขาดออกซิเจน
2) บาดทะยักในเด็กโตหรือผู้ใหญ่
เมื่อเชื้อเข้าทางบาดแผล ระยะฟักตัวของโรคก่อนที่จะมีอาการประมาณ 5-14 วัน บางรายอาจนานถึง 1 เดือน หรือนานกว่านั้นได้
จนบางครั้งบาดแผลที่เป็นทางเข้าของเชื้อบาดทะยักหายไปแล้ว
อาการเริ่มแรกที่จะสังเกตพบคือ ขากรรไกรแข็ง อ้าปากไม่ได้ มีคอแข็ง หลังจากนี้ 1-2
วัน ก็จะเริ่มมีอาการเกร็งแข็งในส่วนอื่น ๆ ของร่างกายคือ หลัง แขน
ขา เด็กจะยืนและเดินหลังแข็ง แขนเหยียดเกร็งให้ก้มหลังจะทำไม่ได้
หน้าจะมีลักษณะเฉพาะคล้ายยิ้มแสยะและระยะต่อไปก็อาจจะมีอาการกระตุกเช่นเดียวกับในทารกแรกคลอด
ถ้ามีเสียงดังหรือจับต้องตัวจะเกร็ง และกระดุกมากขึ้น มีหลังแอ่น และหน้าเขียว
บางครั้งมีอาการรุนแรงมากอาจทำให้มีการหายใจลำบากถึงตายได้
การวินิจฉัยโรค
: อาจจะเพาะเชื้อ C.tetani ได้จากแผล
โดยทั่วไปแล้วมักจะเพาะเชื้อไม่ได้ การวินิจฉัยส่วนใหญ่จึงอาศัยอาการทางคลินิก โรคบาดทะยักจะวินิจฉัยแยกโรคจากโรคสมองอักเสบได้จากการที่โรคบาดทะยักไม่มีการเปลี่ยนแปลงในระดับการรู้สติ
นอกจากในรายที่ชักมากจนสมองขาดออกซิเจน
การรักษา :
1) การปฏิบัติก่อนที่จะนำไปพบแพทย์
ถ้าสังเกตว่าเด็กไม่ดูดนมและไม่อ้าปากแสดงว่ามีขากรรไกรแข็ง
อย่าพยายามฝืนหรือกรอกนม เพราะอาจจะทำให้สำลักนมเข้าทางเดินหายใจ
ทำให้ขัดขวางทางเดินหายใจอาจถึงตายได้ทันที หรืออาจทำให้เกิดปอดอักเสบได้
ควรหลีกเลี่ยงการจับต้องตัวโดยไม่จำเป็น และอย่าให้มีเสียงดังรบกวนเพราะจะทำให้ชักเกร็งมากขึ้นได้
2) การรักษาเฉพาะให้ tetanus
antitoxin (TAT) 10,000-20,000 หน่วยเข้าหลอดเลือด หรือให้ tetanus
immune globulin (TIG) 3,000-6,000 หน่วยกล้ามเนื้อ เพื่อให้ไปทำลาย
tetanus toxin ที่ยังไม่จับที่ระบบประสาทให้ยาปฏิชีวนะ penicillin
ขนาดสูง เพื่อทำลายเชื้อ C.tetani ที่บาดแผล
3) ให้การรักษาตามอาการ
ให้ยาระงับชัก ยาลดอาการเกร็งของกล้ามเนื้อ งดอาหารและน้ำทางปาก
ในขณะที่มีอาการเกร็งหรือชักให้อาหารทางหลอดเลือด
4) ดูแลเรื่องการหายใจ
หมายเหตุ: ก่อนให้ antitoxin
ต้องทำ skin test
การตรวจวินิจฉัยทางห้องปฏิบัติการ (Laboratory
Criteria)
วิธีเพาะเชื้อ
(Culture)
โดยเก็บตัวอย่างเข้าไปลึก ๆ ที่แผล เนื่องจากเชื้อเป็น Anaerobe
ใส่ใน Stuart transport media หรือภาชนะที่มีฝาปิดแต่ต้องรีบส่ง
การตรวจทางห้องปฏิบัติการจะทำในกรณีที่มีบาดแผลโดยจะพบเชื้อได้ประมาณ 30 % แต่การแปรผลจากการพบเชื้ออาจจะเป็นเชื้อที่อยู่ในธรรมชาติ
ซึ่งอาจจะไม่ได้เป็นสาเหตุของบาดทะยักในครั้งนี้ก็ได้
ฉะนั้นการวินิจฉัยบาดทะยักจึงไม่จำเป็นต้องใช้ผลการตรวจทางห้องปฏิบัติการ
การควบคุมป้องกัน
:
1) เมื่อมีบาดแผลต้องทำแผลให้สะอาดทันที
โดยการฟอกด้วยสบู่ล้างด้วยน้ำสะอาดเช็ดด้วยยาฆ่าเชื้อ เช่น แอลกอฮอล์ 70% หรือทิงเจอร์ใส่แผลสด พร้อมทั้งให้ยารักษาการติดเชื้อถ้าแผลลึกต้องใส่ drain
ด้วย
2) ใช้เครื่องมือที่สะอาดในการทำคลอด
เครื่องมือทุกชิ้นจะต้องต้มในน้ำเดือดนาน ?-1 ชั่วโมง
รักษาความสะอาดของสะดือโดยการเช็คด้วย alcohol 70 % เช็ดวันละ
1-2 ครั้ง ห้ามใช้แป้งหรือผงยาต่างๆ โรยสะดือ
ไม่ควรห่อหุ้มพันท้อง หรือปิดสะดือ
3) ในผู้ป่วยที่ไม่เคยได้รับวัคซีนป้องกันบาดทะยักมาก่อน
เมื่อมีแผลต้องรีบปรึกษาแพทย์หรือเจ้าหน้าที่สถานีอนามัย เพื่อพิจารณาให้ tetanus
toxoid (T) ป้องกันโรคบาดทะยักให้ครบและให้ TAT หรือ TIG ในรายที่แผลใหญ่สกปรกมาก
ในรายที่เคยได้วัคซีนมาแล้วครบ 4-5 ครั้ง ในระยะ 5-10
ปี ให้วัคซีน T 0.5 มล. เข้ากล้ามครั้งเดียว
ในรายที่ได้วัคซีนนานเกิน 10 ปี และมีบาดแผลมานานเกิด 24
ชั่วโมงให้ T 0.5 มล.
เข้ากล้ามครั้งเดียวพร้อมกับให้ TAT ด้วย
4) ในผู้ป่วยที่หายจากโรคบาดทะยักต้องให้วัคซีนป้องกันโรคบาดทะยักครบชุด
เพราะจะไม่มีภูมิคุ้มกันเกิดขึ้นเพียงพอ
การป้องกันที่ดีที่สุด
คือให้วัคซีนป้องกัน DTP ตั้งแต่อายุ 2, 4 และ 6 เดือนและเพิ่มอีก 2 ครั้งเมื่ออายุ
1 ปีครึ่ง และอายุ 4-6 ปี
หลังจากนั้นอาจให้ทุก 10 ปี โดยให้เป็น T หรือ dT
สำหรับการป้องกันบาดทะยักในทารกแรกเกิดที่ดีที่สุด คือการคลอดและตัดสายสะดือโดยถูกต้อง สะอาด ดูแลสะดือดังกล่าวข้างต้น
และที่ได้ผลดีคือการให้ T แก่หญิงมีครรภ์ โดยให้ 2 ครั้งห่างกัน 1 เดือน
ครั้งสุดท้ายควรจะต้องให้ก่อนคลอดเป็นระยะเวลาอย่างน้อย 1 เดือน
หญิงตั้งครรภ์ที่ได้รับ T 2 ครั้ง ตามกำหนดนี้จะสร้าง antitoxin
ซึ่งจะผ่านไปยังทารกแรกเกิดในระดับที่สูง
พอที่จะป้องกันโรคบาดยะยักได้ และ antitoxin จะยังคงอยู่ในระดับที่สามารถป้องกันได้นานถึง
3 ปี
แต่เพื่อให้แน่ใจว่าระดับภูมิคุ้มกันอยู่ในระดับสูงและอยู่นาน
ในปัจจุบันจึงแนะนำให้ฉีด T เข็มที่ 3 ในระยะ
6-12 เดือน หลังเข็มที่ 2 ซึ่งอาจจะให้ในระยะหลังคลอด
การได้รับ 3 ครั้ง จะทำให้ระยะภูมิคุ้มกันอยู่ได้นาน 5-10
ปี ในพื้นที่ที่มีอุบัติการณ์โรคบาดทะยักในทารกแรกเกิดสูง
จะแนะนำให้ T แก่หญิงวัยเจริญพันธุ์ 3 ครั้ง
2 ครั้งแรกห่างกัน 1 เดือน ครั้งที่ 3
ห่างจากครั้งที่ 2 เป็นเวลา 6 เดือน
โรคคอตีบ (Diphtheria)
รูปที่8
: โรคคอตีบ
โรคคอตีบหรือดิพทีเรีย
เป็นโรคติดเชื้อเฉียบพลันของระบบทางเดินหายใจ ซึ่งทำให้เกิดการอักเสบ
มีแผ่นเยื่อเกิดขึ้นในลำคอ ในรายที่รุนแรงจะมีการตีบตันของทางเดินหายใจ
จึงได้ชื่อว่าโรคคอตีบ ซึ่งอาจทำให้ถึงตายได้ และจากพิษ (exotoxin)
ของเชื้อจะทำให้มีอันตรายต่อกล้ามเนื้อหัวใจ และเส้นประสาทส่วนปลาย
รูปที่9
: Clostridium tetani
สาเหตุ : โรคคอตีบเกิดจากเชื้อแบคทีเรีย Corynebacterium
diphtheria
(C. diphtheriae) ซึ่งมีรูปทรงแท่งและย้อมติดสีแกรมบวก มีสายพันธุ์ที่ทำให้เกิดพิษ (toxogenic)
และไม่ทำให้เกิดพิษ (nontoxogenic) พิษที่ถูกขับออกมาจะชอบไปที่กล้ามเนื้อหัวใจและปลายประสาท
ทำให้เกิดการอักเสบ ซึ่งถ้าเป็นรุนแรงจะทำให้ถึงตาย
ระบาดวิทยา : เชื้อจะพบอยู่ในคนเท่านั้นโดยจะพบอยู่ในจมูกหรือลำคอของผู้ป่วยหรือผู้ติดเชื้อ
โดยไม่มีอาการ (carrier) ติดต่อกันได้ง่ายโดยการได้รับเชื้อโดยตรงจากการไอ
จามรดกัน หรือพูดคุยกันในระยะใกล้ชิด
เชื้อจะเข้าสู่ผู้สัมผัสทางปากหรือทางการหายใจ
บางครั้งอาจติดต่อกันได้โดยการใช้ภาชนะร่วมกัน เช่น แก้วน้ำ ช้อน หรือ
การดูดอมของเล่นร่วมกันในเด็กเล็ก ผู้ติดเชื้อที่ไม่มีอาการเป็นแหล่งแพร่เชื้อที่สำคัญในชุมชน
ส่วนใหญ่จะพบผู้ป่วยโรคคอตีบในชุมชนแออัด ในกลุ่มชนที่มีฐานะไม่ดี
เด็กที่ไม่ได้รับวัคซีนจะติดเชื้อได้ตั้งแต่เล็กหลังจากภูมิต้านทานจากแม่ หมดลง
ในประเทศที่ยังพบโรคนี้ได้ชุกชุมส่วนใหญ่จะพบในเด็กอายุระหว่าง 1-6 ปี สำหรับประเทศที่พัฒนาแล้วและมีระดับการได้รับวัคซีนป้องกันโรคคอตีบสูง
โรคนี้จะหมดไปหรือพบได้น้อยมาก ในประเทศไทยอุบัติการณ์ของโรคได้ลดลงมาก
ส่วนใหญ่ของผู้ป่วยที่พบจะอยู่ในชนบทหรือในชุมชนแออัด
เป็นเด็กที่ยังไม่ได้รับวัคซีนหรือได้รับไม่ครบ และพบในเด็กโตได้มากขึ้น
ถึงแม้อุบัติการณ์ของโรคจะลดลงอย่างเห็นได้ชัดเจนทุกแห่ง แต่อัตราป่วยตาย (case-fatality rate) อยู่ในระดับที่ค่อนข้างคงที่ คือ ประมาณร้อยละ 10
ระยะ ฟักตัวของโรคอยู่ระหว่าง 2-5 วัน อาจจะนานกว่านี้ได้ เชื้อจะอยู่ในลำคอของผู้ป่วยที่ไม่ได้รับการรักษาได้ประมาณ 2 สัปดาห์ แต่บางครั้งอาจนานถึงหลายเดือนได้ ผู้ที่ได้รับการรักษาเต็มที่เชื้อจะหมดไป ภายใน 1 สัปดาห์
ถึงแม้อุบัติการณ์ของโรคจะลดลงอย่างเห็นได้ชัดเจนทุกแห่ง แต่อัตราป่วยตาย (case-fatality rate) อยู่ในระดับที่ค่อนข้างคงที่ คือ ประมาณร้อยละ 10
ระยะ ฟักตัวของโรคอยู่ระหว่าง 2-5 วัน อาจจะนานกว่านี้ได้ เชื้อจะอยู่ในลำคอของผู้ป่วยที่ไม่ได้รับการรักษาได้ประมาณ 2 สัปดาห์ แต่บางครั้งอาจนานถึงหลายเดือนได้ ผู้ที่ได้รับการรักษาเต็มที่เชื้อจะหมดไป ภายใน 1 สัปดาห์
อาการและอาการแสดง
หลังระยะฟักตัวจะเริ่มมีอาการไข้ต่ำๆ มีอาการคล้ายหวัดในระยะแรก มีอาการไอเสียงก้อง เจ็บคอ เบื่ออาหาร ในเด็กโตอาจจะบ่นเจ็บคอคล้ายกับคออักเสบ บางรายอาจจะพบต่อมน้ำเหลืองที่คอโตด้วย เมื่อตรวจดูในคอพบแผ่นเยื่อสีขาวปนเทาติดแน่นอยู่บริเวณทอนซิล และบริเวณลิ้นไก่ แผ่นเยื่อนี้เกิดจากพิษที่ออกมาทำให้มีการทำลายเนื้อเยื่อ และทำให้มีการตายของเนื้อเยื่อทับซ้อนกันเกิดเป็นแผ่นเยื่อ (membrane) ติดแน่นกับเยื่อบุในลำคอ
หลังระยะฟักตัวจะเริ่มมีอาการไข้ต่ำๆ มีอาการคล้ายหวัดในระยะแรก มีอาการไอเสียงก้อง เจ็บคอ เบื่ออาหาร ในเด็กโตอาจจะบ่นเจ็บคอคล้ายกับคออักเสบ บางรายอาจจะพบต่อมน้ำเหลืองที่คอโตด้วย เมื่อตรวจดูในคอพบแผ่นเยื่อสีขาวปนเทาติดแน่นอยู่บริเวณทอนซิล และบริเวณลิ้นไก่ แผ่นเยื่อนี้เกิดจากพิษที่ออกมาทำให้มีการทำลายเนื้อเยื่อ และทำให้มีการตายของเนื้อเยื่อทับซ้อนกันเกิดเป็นแผ่นเยื่อ (membrane) ติดแน่นกับเยื่อบุในลำคอ
ตำแหน่งที่จะพบมีการอักเสบและมีแผ่นเยื่อได้
คือ
1) ในจมูก ทำให้มีน้ำมูกปนเลือดเรื้อรัง มีกลิ่นเหม็น
2) ในลำคอและที่ทอนซิล ซึ่งแผ่นเยื่ออาจจะเลยลงไปในหลอดคอ จะทำให้ทางเดินหายใจตีบตันหายใจลำบาก ถึงตายได้
3) ตำแหน่งอื่นๆ ได้แก่ ที่ผิวหนัง เยื่อบุตา ในช่องหู
1) ในจมูก ทำให้มีน้ำมูกปนเลือดเรื้อรัง มีกลิ่นเหม็น
2) ในลำคอและที่ทอนซิล ซึ่งแผ่นเยื่ออาจจะเลยลงไปในหลอดคอ จะทำให้ทางเดินหายใจตีบตันหายใจลำบาก ถึงตายได้
3) ตำแหน่งอื่นๆ ได้แก่ ที่ผิวหนัง เยื่อบุตา ในช่องหู
โรคแทรกซ้อน
1) ทางเดินหายใจตีบตัน
2) กล้ามเนื้อหัวใจอักเสบ
3) ปลายประสาทอักเสบ ทำให้มีอัมพาตของกล้ามเนื้อ
1) ทางเดินหายใจตีบตัน
2) กล้ามเนื้อหัวใจอักเสบ
3) ปลายประสาทอักเสบ ทำให้มีอัมพาตของกล้ามเนื้อ
การวินิจฉัยโรค
อาศัยอาการทางคลินิก มีไอเสียงก้อง เจ็บคอ ตรวจพบแผ่นเยื่อในลำคอ บริเวณทอนซิลและลิ้นไก่ (uvula) มีอาการของทางเดินหายใจตีบตัน การวินิจฉัยที่แน่นอนคือการเพาะเชื้อ C. diphtheriae โดยใช้ throat swab เชื้อบริเวณแผ่นเยื่อหรือใต้แผ่นเยื่อ หรือจากแผ่นเยื่อที่หลุดออกมา เนื่องจากต้องใช้มีเดียพิเศษในการเพาะเชื้อ จึงควรจะต้องติดต่อแจ้งห้องปฏิบัติการเมื่อนำส่ง specimen เมื่อเพาะได้เชื้อ C. diphtheriae จะต้องทดสอบต่อไปว่าเป็นสายพันธุ์ที่สร้าง exotoxin
อาศัยอาการทางคลินิก มีไอเสียงก้อง เจ็บคอ ตรวจพบแผ่นเยื่อในลำคอ บริเวณทอนซิลและลิ้นไก่ (uvula) มีอาการของทางเดินหายใจตีบตัน การวินิจฉัยที่แน่นอนคือการเพาะเชื้อ C. diphtheriae โดยใช้ throat swab เชื้อบริเวณแผ่นเยื่อหรือใต้แผ่นเยื่อ หรือจากแผ่นเยื่อที่หลุดออกมา เนื่องจากต้องใช้มีเดียพิเศษในการเพาะเชื้อ จึงควรจะต้องติดต่อแจ้งห้องปฏิบัติการเมื่อนำส่ง specimen เมื่อเพาะได้เชื้อ C. diphtheriae จะต้องทดสอบต่อไปว่าเป็นสายพันธุ์ที่สร้าง exotoxin
การรักษา
เมื่อพบผู้ป่วยที่สงสัยว่าเป็นโรคคอตีบ ต้องรีบนำส่งโรงพยาบาลทันที เพราะแพทย์จะต้องรีบให้การรักษาโดยเร็ว ผลการรักษาจะได้ผลหรือไม่ขึ้นอยู่กับระยะเวลาที่เป็นมาก่อนได้รับการรักษา
1) การให้ diphtheria antitoxin (DAT)* เมื่อแพทย์ตรวจและสงสัยว่าเป็นคอตีบ จะต้องรีบให้ DAT โดยเร็วที่สุด เพื่อให้ไปทำลาย exotoxin ก่อนที่จะเกิดอันตรายต่อกล้ามเนื้อหัวใจและปลายประสาท ทั้งนี้ โดยไม่ต้องรอผลการตรวจทางห้องปฏิบัติการ ขนาดของ DAT ที่ให้อยู่ระหว่าง 10,000-20,000 หน่วย โดยพิจารณาตามความรุนแรงของโรค
หมายเหตุ *การให้ antitoxin ต้องทำ skin test
2) ให้ยาปฎิชีวนะเพนนิซิลิน ฉีดเข้ากล้ามเป็นเวลา 14 วันถ้าแพ้เพนนิซิลิน ให้ erythromycin แทน ยาปฏิชีวนะจะไปทำลายเชื้อ C. diphtheriae
3) เด็กที่มีโรคแทรกซ้อนจากการอุดกลั้นของทางเดินหายใจ จะต้องได้รับการเจาะคอเพื่อช่วยให้หายใจได้ ส่วนโรคแทรกซ้อนทางหัวใจและทางเส้นประสาท ให้การรักษาประคับประคองตามอาการโรคแทรกซ้อนทางหัวใจนับเป็นสาเหตุสำคัญของ การตายในโรคคอตีบ
4) เด็กที่เป็นโรคคอตีบจะต้องพักเต็มที่ อย่างน้อย 2-3 สัปดาห์ เพื่อป้องกันโรคแทรกซ้อนทางหัวใจ ซึ่งมักจะเกิดขึ้นปลายสัปดาห์ที่ 2
เมื่อพบผู้ป่วยที่สงสัยว่าเป็นโรคคอตีบ ต้องรีบนำส่งโรงพยาบาลทันที เพราะแพทย์จะต้องรีบให้การรักษาโดยเร็ว ผลการรักษาจะได้ผลหรือไม่ขึ้นอยู่กับระยะเวลาที่เป็นมาก่อนได้รับการรักษา
1) การให้ diphtheria antitoxin (DAT)* เมื่อแพทย์ตรวจและสงสัยว่าเป็นคอตีบ จะต้องรีบให้ DAT โดยเร็วที่สุด เพื่อให้ไปทำลาย exotoxin ก่อนที่จะเกิดอันตรายต่อกล้ามเนื้อหัวใจและปลายประสาท ทั้งนี้ โดยไม่ต้องรอผลการตรวจทางห้องปฏิบัติการ ขนาดของ DAT ที่ให้อยู่ระหว่าง 10,000-20,000 หน่วย โดยพิจารณาตามความรุนแรงของโรค
หมายเหตุ *การให้ antitoxin ต้องทำ skin test
2) ให้ยาปฎิชีวนะเพนนิซิลิน ฉีดเข้ากล้ามเป็นเวลา 14 วันถ้าแพ้เพนนิซิลิน ให้ erythromycin แทน ยาปฏิชีวนะจะไปทำลายเชื้อ C. diphtheriae
3) เด็กที่มีโรคแทรกซ้อนจากการอุดกลั้นของทางเดินหายใจ จะต้องได้รับการเจาะคอเพื่อช่วยให้หายใจได้ ส่วนโรคแทรกซ้อนทางหัวใจและทางเส้นประสาท ให้การรักษาประคับประคองตามอาการโรคแทรกซ้อนทางหัวใจนับเป็นสาเหตุสำคัญของ การตายในโรคคอตีบ
4) เด็กที่เป็นโรคคอตีบจะต้องพักเต็มที่ อย่างน้อย 2-3 สัปดาห์ เพื่อป้องกันโรคแทรกซ้อนทางหัวใจ ซึ่งมักจะเกิดขึ้นปลายสัปดาห์ที่ 2
การป้องกัน
1) ผู้ที่มีอาการของโรคจะมีเชื้ออยู่ในจมูก ลำคอ เป็นระยะเวลา 2-3 สัปดาห์ ดังนั้น จึงต้องแยกผู้ป่วยจากผู้อื่นอย่างน้อย 3 สัปดาห์ หลังเริ่มมีอาการ หรือตรวจเพาะเชื้อไม่พบเชื้อแล้ว 2 ครั้ง ผู้ป่วยที่หายจากโรคคอตีบแล้ว อาจไม่มีภูมิคุ้มกันโรคเกิดขึ้นเต็มที่ จึงอาจเป็นโรคคอตีบซ้ำอีกได้ ดังนั้นจึงต้องให้วัคซีนป้องกันโรค (DTP หรือ dT) แก่ผู้ป่วยที่หายแล้วทุกคน
2) ผู้ใกล้ชิดผู้ป่วย เนื่องจากโรคคอตีบติดต่อกันได้ง่าย ดังนั้นผู้สัมผัสโรคที่ไม่มีภูมิคุ้มกันโรคจะติดเชื้อได้ง่าย จึงควรได้รับการติดตามดูอาการอย่างใกล้ชิด โดยทำการเพาะเชื้อจากลำคอ และติดตามดูอาการ 7 วัน ในผู้ที่สัมผัสโรคอย่างใกล้ชิดที่ไม่เคยได้รับวัคซีนป้องกันโรคมาก่อน หรือได้ไม่ครบ ควรให้ยาปฏิชีวนะ benzathine penicillin 1.2 ล้านหน่วย ฉีดเข้ากล้าม หรือให้กินยา erythromycin 50 มก./กก/วัน เป็นเวลา 7 วัน พร้อมทั้งเริ่มให้วัคซีน เมื่อติดตามดูพบว่ามีอาการ และ/หรือตรวจพบเชื้อ ให้ยาปฏิชีวนะดังกล่าว พร้อมกับให้ diphtheria antitoxin เช่นเดียวกับผู้ป่วย
3) ในเด็กทั่วไป การป้องกันนับว่าเป็นวิธีที่ดีที่สุด โดยการให้วัคซีนป้องกันคอตีบ 5 ครั้ง เมื่ออายุ 2, 4, 6 และ 18 เดือน และกระตุ้นอีกครั้งหนึ่งเมื่ออายุ 4 ปี
1) ผู้ที่มีอาการของโรคจะมีเชื้ออยู่ในจมูก ลำคอ เป็นระยะเวลา 2-3 สัปดาห์ ดังนั้น จึงต้องแยกผู้ป่วยจากผู้อื่นอย่างน้อย 3 สัปดาห์ หลังเริ่มมีอาการ หรือตรวจเพาะเชื้อไม่พบเชื้อแล้ว 2 ครั้ง ผู้ป่วยที่หายจากโรคคอตีบแล้ว อาจไม่มีภูมิคุ้มกันโรคเกิดขึ้นเต็มที่ จึงอาจเป็นโรคคอตีบซ้ำอีกได้ ดังนั้นจึงต้องให้วัคซีนป้องกันโรค (DTP หรือ dT) แก่ผู้ป่วยที่หายแล้วทุกคน
2) ผู้ใกล้ชิดผู้ป่วย เนื่องจากโรคคอตีบติดต่อกันได้ง่าย ดังนั้นผู้สัมผัสโรคที่ไม่มีภูมิคุ้มกันโรคจะติดเชื้อได้ง่าย จึงควรได้รับการติดตามดูอาการอย่างใกล้ชิด โดยทำการเพาะเชื้อจากลำคอ และติดตามดูอาการ 7 วัน ในผู้ที่สัมผัสโรคอย่างใกล้ชิดที่ไม่เคยได้รับวัคซีนป้องกันโรคมาก่อน หรือได้ไม่ครบ ควรให้ยาปฏิชีวนะ benzathine penicillin 1.2 ล้านหน่วย ฉีดเข้ากล้าม หรือให้กินยา erythromycin 50 มก./กก/วัน เป็นเวลา 7 วัน พร้อมทั้งเริ่มให้วัคซีน เมื่อติดตามดูพบว่ามีอาการ และ/หรือตรวจพบเชื้อ ให้ยาปฏิชีวนะดังกล่าว พร้อมกับให้ diphtheria antitoxin เช่นเดียวกับผู้ป่วย
3) ในเด็กทั่วไป การป้องกันนับว่าเป็นวิธีที่ดีที่สุด โดยการให้วัคซีนป้องกันคอตีบ 5 ครั้ง เมื่ออายุ 2, 4, 6 และ 18 เดือน และกระตุ้นอีกครั้งหนึ่งเมื่ออายุ 4 ปี
เยื่อหุ้มสมองอักเสบ
รูปที่10
: เยื่อหุ้มสมองอักเสบ
เยื่อหุ้มสมอง (Meninges) หมายถึง แผ่นเยื่อบาง ๆ ที่ห่อหุ้มเนื้อสมอง
และไขสันหลังไว้ ถ้าเยื่อนี้เกิดการติดเชื้ออักเสบ เราเรียกว่า
เยื่อหุ้มสมองอักเสบ โรคนี้นับว่าเป็นโรคที่มีอันตรายร้ายแรง
ซึ่งยังพบได้บ่อยในบ้านเราในคนทุกวัย หากไม่ได้รับการรักษาอย่างทันท่วงที
อาจตายหรือพิการได้
รูปที่11
: Tuberculous meningitis
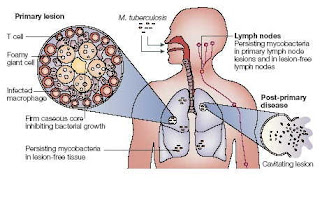
สาเหตุ : เยื่อหุ้มสมองอักเสบจากวัณโรค (Tuberculous meningitis) เกิดจากเชื้อวัณโรค
ซึ่งมักจะแพร่กระจายจากปอด หรือส่วนอื่น ๆ
ของร่างกายมาที่เยื่อหุ้มสมองโดยผ่านทางกระแสเลือด โรคนี้มักจะมีอาการค่อย ๆ
เกิดขึ้นอย่างช้า ๆ อาจกินเวลาเป็นสัปดาห์
แต่ผู้ป่วยมักจะมาหาหมอเมื่อมีอาการรุนแรง จึงทำให้มีอัตราตาย
หรือพิการค่อนข้างสูง พบได้ทั้งในเด็กและผู้ใหญ่ พบมากในเด็กอายุ 1-5 ปี
อาการ : อาการที่เป็นลักษณะเฉพาะของโรคนี้ ได้แก่ มีไข้
ปวดศีรษะรุนแรง อาเจียนมาก และคอแข็ง (คอแอ่นไปข้างหลัง และก้มไม่ลง)
ผู้ป่วยส่วนมากจะบ่นปวดทั่วศีรษะ โดยเฉพาะอย่างยิ่งเวลามีการเคลื่อนไหวของศีรษะ
(เช่น ก้มศีรษะ) มักจะปวดติดต่อกันหลายวัน และอาจรู้สึกปวดคล้ายศีรษะจะระเบิด
กินยาแก้ปวดก็ไม่ช่วยให้ทุเลา ส่วนอาการไข้ อาจมีไข้สูงตลอดเวลาหรือไข้ต่ำ ๆ ก็ได้
แล้วแต่สาเหตุ ถ้ามีสาเหตุจากพยาธิอาจมีไข้ต่ำๆ หรือไม่มีไข้ก็ได้
ถ้าหากไม่ได้รับการรักษา ต่อมาผู้ป่วยจะมีอาการกระสับกระส่าย สับสน ซึมเรื่อย ๆ
จนกระทั่งหมดสติ นอกจากนี้ยังอาจมีอาการกลัวแสง เห็นภาพซ้อน กลืนลำบาก
แขนขาเป็นอัมพาตหรือชักติด ๆ กันนาน ๆ ในเด็กอายุต่ำกว่า 2 ขวบ อาการอาจไม่ค่อยชัดเจน
อาจมีไข้สูง กระสับกระส่าย ร้องไห้เสียงแหลม อาเจียน ชัก และกระหม่อมโป่งตึง
อาจตรวจไม่พบอาการคอแข็ง
ในผู้ป่วยที่เป็นเยื่อหุ้มสมองอักเสบเฉียบพลันชนิดเป็นหนอง อาจมีอาการคล้ายไข้หวัด
หรือเจ็บคอนำมาก่อนสัก 12-14 ชั่วโมง
แล้วจึงเกิดอาการปวดศีรษะ อาเจียน คอแข็ง ในรายที่เป็นเยื่อหุ้มสมองอักเสบจากเชื้อเมนิงโกค็อกคัส
(Meningococcal meningitis) อาจมีผื่นแดงจ้ำเขียวขึ้นตามผิวหนังร่วมด้วย
และอาจเกิดภาวะช็อกอย่างรวดเร็ว โรคนี้อาจพบระบาดได้
สามารถติดต่อทางระบบทางเดินหายใจ ชาวบ้านเรียกว่า ไข้กาฬหลังแอ่น (แปลว่า
ไข้ออกผื่น ร่วมกับอาการหลังแอ่น หรือ คอแอ่น คอแข็ง)
ในรายที่เป็นเยื่อหุ้มสมองอักเสบจากไวรัส มักมีอาการเกิดขึ้นเฉียบพลันด้วย
อาการไข้ ปวดศีรษะ อาเจียน คอแข็ง ซึม หรือ ชัก ส่วนมากจะมีอาการอยู่ประมาณ 2
วันถึง 2 สัปดาห์ แล้วจะค่อย ๆ หายจนเป็นปกติ
ส่วนน้อยอาจมีโรคแทรกซ้อน ถ้ามีสาเหตุจากเชื้อวัณโรคหรือเชื้อรา
มักจะมีอาการเป็นไข้ต่ำ ๆ อ่อนเพลีย เบื่ออาหาร คลื่นไส้อาเจียน นำมาก่อนประมาณ 2-3
สัปดาห์ ต่อมาจึงมีอาการคอแข็ง ปวดศีรษะรุนแรง หรือชัก
ถ้ามีสาเหตุจากพยาธิ มักมีอาการปวดศีรษะรุนแรง อาเจียน คอแข็ง
บางคนอาจมีอาการอัมพาตของใบหน้าหรือแขนขา ถ้ามีสาเหตุจากตัวจี๊ด อาจมีประวัติ
อาการของโรคพยาธิตัวจี๊ด นำมาก่อน
สิ่งส่งตรวจ
: ไข้สูง ซึม คอแข็ง
แขนขาเป็นอัมพาต ชัก
อาการแสดง : มักพบในผู้ป่วยที่มีอาการรุนแรง
หรือได้รับการรักษาช้าไป มักพบในผู้ป่วยที่มีสาเหตุจากเชื้อแบคทีเรีย
(โดยเฉพาะอย่างยิ่ง เชื้อวัณโรค, เชื้อเมนิงโกค็อกคัส)
เชื้อราและพยาธิ ภาวะแทรกซ้อนที่อาจพบได้ เช่น แขนขาเป็นอัมพาต หูหนวก ตาเหล่
ปากเบี้ยว โรคลมชัก , สมองพิการ , ปัญญาอ่อน,
น้ำคั่งในสมองหรือไฮโดรเซฟาลัส (hydrocephalus), ฝีในสมอง เป็นต้น
การรักษา : หากสงสัยให้ส่งโรงพยาบาลด่วน
ถ้ามีอาการชักควรฉีดไดอะซีแพม
เข้าหลอดเลือดดำหรือทางทวารหนักเพื่อลดอาการชักเกร็ง ถ้ามีภาวะขาดน้ำหรือช็อก
ให้น้ำเกลือไประหว่างทางด้วย มักจะต้องทำการวินิจฉัยโดยการเจาะหลัง (lumbar
puncture) ซึ่งจะพบว่าน้ำไขสันหลังขุ่น
และวัดดูความดันน้ำไขสันหลังจะพบว่าสูงกว่าปกติ นอกจากนี้
ควรนำน้ำไขสันหลังไปตรวจดูด้วยกล้องจุลทรรศน์ เพาะเชื้อและหาสารเคมี
เพื่อแยกแยะสาเหตุ ถ้าเกิดจากเชื้อแบคทีเรีย จะให้ยาปฏิชีวนะตามชนิดของเชื้อที่พบ
ถ้าเกิดจากเชื้อวัณโรค จะให้ยารักษาวัณโรค นาน 6-9 เดือน
ถ้าเกิดจากเชื้อรา จะให้ยาฆ่าเชื้อรา ได้แก่ แอมโฟเทอริซิน บี (Amphotericin
B) ถ้าเกิดจากเชื้อไวรัส ไม่มียารักษาโดยเฉพาะ
จะให้การรักษาตามอาการ ซึ่งอาการมักจะดีขึ้นภายใน 2-3 สัปดาห์
ถ้าเกิดจากพยาธิ ไม่มียาโดยเฉพาะ จะให้การรักษาตามอาการและทำการเจาะหลังซ้ำบ่อย ๆ
เพื่อลดความดันน้ำไขสันหลังให้กลับลงสู่ปกติ
หลังเจาะผู้ป่วยจะรู้สึกอาการดีขึ้นอย่างรวดเร็ว
คำแนะนำ
โรคนี้จัดเป็นโรคร้ายแรงชนิดหนึ่ง
ถ้าหากให้การรักษายิ่งช้าก็ยิ่งมีอันตราย ดังนั้น ถ้าพบคนที่มีอาการปวดศรีษะ
หรืออาเจียนอย่างรุนแรงที่ชวนให้สงสัยว่าจะเป็นโรคนี้
ควรส่งผู้ป่วยไปโรงพยาบาลทันที
การป้องกัน
1. การป้องกันมิให้เป็นวัณโรค
โดยการฉีดวัคซีนบีซีจีตั้งแต่แรกเกิด และถ้าเป็นวัณโรค ควรรักษาให้หายขาด
เพื่อป้องกันมิให้เกิดโรคแทรกซ้อน หรือแพร่เชื้อให้ผู้อื่น
2. ป้องกันมิให้เป็นโรคพยาธิตัวจี๊ด
และโรคพยาธิแองจิโอ โดยการไม่กิน กุ้ง ปลา หรือหอยโข่งดิบ
3. ถ้าเป็นโรคหูน้ำหนวก
หรือหูชั้นกลางอักเสบ ควรรีบรักษา อย่าปล่อยให้เป็นเรื้อรังจนเข้าสมอง
4. ในกรณีที่เป็นผู้สัมผัส
(ใกล้ชิด) ผู้ป่วยไข้กาฬหลังแอ่น ควรให้ยาปฏิชีวนะ ไรแฟมพิซิน
Parasite
พยาธิตัวกลม (Nematoda)
Ascaris
lumbricoides (พยาธิตัวกลม)
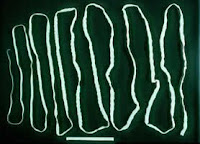
เป็นสาเหตุของโรคคือ Ascaris lumbricoides เป็นพยาธิตัวกลมมีขนาดใหญ่
ตัวผู้จะมีความยาว 15-30 ซม ตัวเมียจะมีความยาว 25-35
ซมตัวเมียจะออกไข่วันละประมาณ 200000 ฟองทำให้ง่ายต่อการตรวจอุจาระหาไข่พยาธิ
รูปที่1 : วงจรชีวิตของพยาธิไส้เดือน
วงจรชีวิต
พยาธิตัวแก่อาศัยอยู่ในลำไส้เล็ก
แย่งอาหารที่ย่อยแล้วในลำไส้กิน ตัวแก่มีอายุ 6 เดือนถึง 1 ปี [1] มีสองเพศคือตัวผู้และตัวเมีย ตัวเมียจะวางไข่วันละประมาณ 200,000 ฟอง ไข่จะออกมาพร้อมกับอุจาระ [2] ไข่ที่ไม่ได้รับการผสมพันธุ์จะไม่สามารถติดต่อ
ไข่ที่ผสมแล้วจะเจริญเป็นตัวอ่อนในเวลา 10-21 วัน
เมื่อคนกินในระยะนี้จะเป็นระยะติดต่อ [3], depending on the
environmental conditions (optimum: moist, warm, shaded soil). เมื่อตัวอ่อนถูกกิน [4], ตัวอ่อนจะไชทะลุผนังลำไส้ [5],
ไปตามหลอดเลือดดำที่ไปเลี้ยงตับ เข้าสู่ปอด[6]. ตัวอ่อนจะเจริญเป็นตัวแก่ในปอดโดยใช้เวลาประมาณ10 ถึง
14 วัน ตัวแก่จะไชผ่านผนังของถุงลม เข้าหลอดลม เข้าคอ
และถูกกลืน [7] เชื้อจะเจริญเป็นตัวแก่ [1]ที่ลำไส้เล็ก. ตั้งแต่ได้รับเชื้อจนกระทั่งโตเป็นตัวแก่ใช้เวลา 2-3
เดือน ตัวแก่สามารถมีอายุ 1-2 ปี
โรคพยาธิไส้เดือนตัวกลมจะแพร่กระจายในภาคใต้มากกว่าภาคอื่นเนื่องจากเขตภาคใต้มีความชุ่มชื้นตลอดปี
อากาศก็ไม่ร้อน โรคมักจะเป็นในเด็กเพราะเด็กมักจะกิน หรือเล่นบนพื้นดิน
กรติดต่อ : โรคนี้มักจะเกิดกับเด็กนำเอามือที่ปนเปื้อนดินและมีไข่พยาธิเข้าปาก
อาการ : อาการของโรคพยาธิไส้เดือนแบ่งออกเป็นสองกลุ่มคือ
1) อาการเกิดจากพยาธิตัวอ่อนกำลังเดินทาง
ขณะที่ตัวอ่อนกำลังเดินทางจากลำไส้ไปปอดอาจจะทำให้เกิดไข้ ไอ หายใจแน่ หอบเหนื่อย
เสมหะอาจจะมีเลือดปน อาจจะมีพยาธิตัวอ่อนออกมาด้วย บางคนอาจจะเกิดลมพิษอาการเหล่านี้มักจะเกิดภายหลังจากไดรับไข่พยาธิ
4-16 วัน
2) อาการเกิดจากตัวแก่
เนื่องจากพยาธิตัวแก่จะแย่งอาหารเด็กอาจจะขาดอาหาร อาจจะมีลมพิษ
หากมีพยาธิเป็นจำนวนมากอาจจะเกาะกันเป็นก้อนทำให้อุดทางเดินลำไส้หรือทางเดินน้ำดีทำให้เกิดอาการดีซ่าน
3) ปวดท้องเนื่องจากพยาธิอุดลำไส้
4) เสียดท้อง
คลื่นไส้อาเจียน
5) ตับอ่อนอักเสบ
เนื่องจากพยาธิไช
6) ถุงน้ำดีอักเสบ
7) ไส้ติ่งอักเสบ
8) ผู้ป่วยที่เป็นพยาธิไส้เดือนเวลามีไข้มักจะปวดท้องเนื่องจากพยาธิจะดิ้นเพราะมันทนต่อความร้อนไม่ได้
การวินิจฉัย
1) ตรวจพบตัวแก่ออกมาในอุจจาระหรือในสิ่งที่อาเจียน
2) ตรวจอุจจาระพบไข่พยาธิ
รูปที่2 : ไข่พยาธิ และ ตัวแก่ของพยาธิไส้เดือน
การป้องกัน
1) หลีกเลี่ยงการสัมผัสดิน
เพราะจะทำให้มือสัมผัสกับไข่พยาธิ
2) ให้ถ่ายอุจจาระในห้องน้ำ
ไม่ถ่ายอุจจาระลงบนดิน
3) กำจัดผ้าอ้อมอย่างเหมาะสม
4) ล้างมือด้วยสบู่ก่อนรับประทานหรือเตรียมอาหาร
5) ล้างผักและผลไม้ก่อนที่จะรับประทานหรือนำไปปรุง
การรักษา
2) Albendazole ขนาด 400 มก.รับประทานครั้งเดียว
หากไม่หาย(ยังตรวจพบไข่พยาธิ)ให้ซ้ำอีกครั้งใน 3 สัปดาห์
3) Piperazine citrateยานี้เหมาะสำหรับรายที่สงสัยว่าพยาธิจะไปอุดลำไส้หรือท่อน้ำดี
เพราะยาจะทำให้กล้ามเนื้อของพยาธิอ่อนแรงขนาดที่ใช้ 305 กรัมวันละ
4 ครั้งเป็นเวลา 2 วัน
Hookworms
โรคพยาธิปากขอหรือ Ancylostomiasis
เป็นโรคพยาธิลำไส้เล็กซึ่งมีสาเหตุจากพยาธิ Necator
americanus และ Ancylostoma duodenaleทำให้ผู้ป่วยเสียเลือดและเกิดอาการจะโรคโลหิตจาง
รูปที่3
: วงจรชีวิตของพยาธิปากขอ
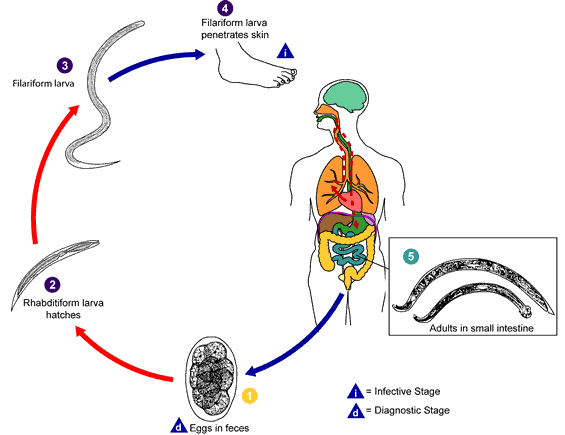
วงจรชีวิตของพยาธิ พยาธิปากขอตัวแก่อาศัยอยู่ในลำไส้เล็กโดยกัดติดกับเยื่อบุผนังลำไส้
ดูดเลือดและน้ำเลี้ยงจากลำไส้ พยาธิตัวเมียจะออกไข่วันละ 6000-20000
ฟอง ไข่จะออกมากับอุจาระ[1]ถ้าอุณหภูมิและความชื้นพอเหมาะ
ตัวอ่อนจะออกจากไข่ใน 1-2 วัน
เป็นตัวอ่อนระยะที่หนึ่งเรียกว่า rhabditiform larvae เจริญในดินหรืออุจาระ [2]ตัวอ่อนจะลอกคราบเป็นตัวอ่อนระยะที่สองมีลักษณะเหมือนตัวอ่อนระยะที่หนึ่งแต่ตัวใหญ่กว่าโดยใช้เวลา5-10
วัน และจะเจริญเป็นตัวอ่อนระยะที่สามเรียก filariform ในระยะเวลา 5-10 วัน ระยะนี้เป็นระยะติดต่อ[3]ซึ่งสามารถไชทะลุผ่านผิวหนังเข้าสู่ร่างกายคนได้ [4] เข้าสู่หลอดเลือดดำ ไปหัวใจ เข้าปอด ไชออกจากปอดเข้าคอยหอย หลอดอาหาร
แล้วสู่กระเพาะอาหารและลำไส้เล็กเจริญเติบโตเป็นตัวแก่ในลำไส้เล็ก[5] ตัวแก่ส่วนใหญ่จะถูกขับออกใน 1-2 ปีแต่อาจจะอยู่ได้หลายปี
การกระจายโรค
พบได้ทั่วประเทศ แต่พบมากในเขตภาคใต้เนื่องจากเดินเท้าเปล่ากรีดยางตอนเช้า
ละถ่ายอุจาระตามพื้นดิน
อาการและอาการแสดง
เมื่อพยาธิตัวอ่อนไชเข้าผิวหนังจะเกิดอาการคันและมีตุ่มแดงๆบริเวณที่พยาธิไช
ถ้าเกาอาจจะมีการติดเชื้อแบคทีเรียเป็นหนอง
เมื่อพยาธิไชผ่านปอดก็จะเกิดอาการไอและมีไข้
เมื่อพยาธิเจริญเป็นตัวแก่ในลำไส้เล็ก
ผู้ป่วยจะรู้สึกจุกเสียดในท้องบริเวณลิ่มปี่ และจะดูดเลือดทำให้เกิดโลหิตจาง
หากซีดมากๆเด็กอาจจะมีปัญญาทึบ ส่วนผู้ใหญ่หากซีดมากอาจจะทำให้เกิดอาการหัวใจวาย
มีอาการเหนื่อยง่าย เวียนศีรษะ
การวินิจฉัย
ตรวจอุจาระพบไข่และพยาธิในอุจาระ
ควรจะตรวจอุจาระใหม่ หากเกิน 24 ชั่วโมงไข่จะกลายเป็นตัวอ่อน
รูปที่4
:ไข่พยาธิจะมีขนาด 50-70 ไมครอนเปลือกบาง
ไข่รูปร่างรีๆ
รูปที่5: ตัวอ่อนระยะ rhabditiformlarvaeและตัวแก่ของพยาธิ
การรักษา
1) การรักษาทั่วไป ถ้าผู้ป่วยซีดควรจะให้เลือดหรือธาตุเหล็ก
2) ยาฆ่าพยาธิชื่อ Pyrantel
pamoate( 125 มก./เม็ด) ขนาด 10-20
มก./กก ให้วันละครั้ง 2 วัน
การป้องกัน
1) กำจัดอุจาระให้ถูกต้อง
2) ไม่เดินเท้าเปล่า
3) ให้ยาถ่ายพยาธิ
พยาธิใบไม้ (Trematode)
Opisthorchis viverini
พยาธิใบไม้ในตับที่สำคัญมียู่ 3
ชนิดด้วยกันคือ
1) Clomorchis sinensis พบมากในประเทศจีน
ไต้หวัน เกาหลี ญี่ปุ่น ฮ่องกง และเวียดนาม
2) Opisthorchis felineus พบมากในประเทศทางภาคพื้นยุโรปตอนกลาง ตอนใต้ และทางตะวันออกของยุโรป
รวมทั้งประเทศรัสเซีย
3) Opisthorchis viverini พบมากในประเทศไทย ลาวและกัมพพูชา
รูปที่6
: วงจรชีวิตของ Opisthorchis viverini
วงจรชีวิต
พยาธิตัวแก่จะอาศัยในท่อน้ำดีของ คน
แมวและสุนัขซึ่งเป็นโอสท์เฉพาะ พยาธิอาจจะอาศัยในถุงน้ำดี หรือท่อของตับอ่อน
ไข่จะปนออกมากับน้ำดีเข้าสู่ลำไส้เล็กและออกมาพร้อมกับอุจาระ [1]ถ้าถ่ายอุจาระลงในน้ำพวกหอยซึ่งเป็นโฮสท์กลางที่หนึ่ง (first
intermediate host) [2] จะกินไข่พยาธิ
ภายในตัวหอยไข่จะฟักตัวเป็นตัวอ่อน miracidia [2a], ซึ่งจะเจริญอีกหลายขั้นตอน
(sporocysts [2b], rediae [2c], cercariae [2d])ตามลำดับ Cercariae จะออกจากหอย [3]และเข้าสู่ปลาน้ำจืดได้แกปลา แม่สะเด้ง ปลาตะเพียนขาว ปลาสร้อยนกเขา
ปลาสูตร และปลากะมัง(second intermediate host), และเจริญเป็น
metacercariae ในเนื้อปลา [4] ซึ่งเป็นระยะติดต่อเมื่อคนหรืสัตว์ที่เป็นโฮสท์เฉพาะรับประทานปลาดิบๆสุกๆ
เช่น ก้อยปลา metacercariae จะออกจาก cyst เข้าสู่ลำไส้เล็ก [5] และเคลื่อนที่เข้า ampulla
of Vater สู่ท่อนน้ำดี และจะเจริญเป็นตัวแก่ และออกไข่ใน 3-4
สัปดาห์[6].
อาการ: ผู้ป่วยมีอาการแตกต่างกันได้
4
แบบ
1) ไม่มีอาการเลย เรารู้โดยการตรวจอุจาระพบไข่พยาธิในอุจาระ
1) ไม่มีอาการเลย เรารู้โดยการตรวจอุจาระพบไข่พยาธิในอุจาระ
2) มีอาการอย่างอ่อน
ผู้ป่วยมีอาการท้องอืด ท้องเฟ้อ อาหารไม่ย่อย แน่นท้อง จุกเสียด รู้สึกไม่ค่อยสบาย
โดยเฉพาะบริเวณชายโครงขวา
3) มีอาการแรงปายกลาง
ผู้ป่วยมีการอักเสบของท่อน้ำดีร่วมด้วย อาจจะเป็นๆหายๆ หรือเป็นติดต่อกันเรื่อยๆ
ผู้ป่วยเบื่ออาหาร คลื่นไส้อาเจียน แน่บริเวณลิ่มปี่ ท้องเดิน ตับโต
4) มีอาการรุนแรง
ผู้ป่วยพวกนี้จะมรอาการรุนแรง มีโรคแทรกซ้อนต่างๆ
เช่นท่อน้ำดีอักเสบเป็นๆหายๆไข้สูง เบื่ออาหาร มีอาการเหลืองปานกลาง ตับโตกดเจ็บ
ถ้ามีตับแข็งอาจจะมีม้ามโต
การวินิจฉัย
การวินิจฉัยโรคจะต้องอาศัยประวัติถิ่นที่อยู่
ลักษณะการรับประทานอาหาร และอาการเจ็บป่วย หากภูมิลำเนามาจากอีสาน และชอบรับประทานอาหารสุกๆดิบๆก็ให้สงสัยไว้ก่อน
รูปที่7 : ภาพแสดงตัวแก่
รูปที่8 : ภาพแสดงตัวแก่ย้อมสี
การตรวจอุจาระก็จะตรวจพบไข่ของพยาธิ
หากมีโรคแทรกซ้อนที่ตับอาจจะต้องตรวจโดยการส่องกล้องเข้าช่องท้องหรือการฉีดสีเข้าท่อน้ำดี
รูปที่9 : ภาพแสดงไข่ของพยาธิที่ตรวจจากอุจาระ
รูปที่10 : ระยะ cercaria ที่ออกจากหอย
รูปที่11 :metacercaria ที่อยู่ในเนื้อปลา
การรักษา
ใช้ยา Praziquantel ขนาด 25 มก./กก/วัน แบ่งให้วันละ 3 ครั้งเป็นเวลาหนึ่งวัน
การป้องกัน
1) ไม่รับประทานปลาดิบๆหรือสุกๆดิบๆ
2) ทำลายหอยที่เป็นโฮสท์กึ่งกลาง
3) ถ่ายอุจาระให้ใช้ส้วม ไม่ถ่ายเรี่ยราดหรือถ่ายลงน้ำ
Schistosoma haematobium เกิดจากพยาธิใบไม้
ชนิด Schistosoma ซึ่งมีอยู่ 3 ชนิดที่พบในคน ได้แก่ Schistosoma
haematobium, Schistosoma mansoni และ Schistosoma
japonicum
Schistosomiasis เป็นโรคที่พบได้ ทั่วไป ประมาณ 10 เปอร์เซ็นต์ ของประชากรชาวโลกติดเชื้อ พยาธิใบไม้ชนิดนี้ได้มีผู้ตรวจพบพยาธิใบไม้ ชนิดนี้จากศพมัมมี่ของชาวอียิปต์โบราณ
ชนิด S. haematobium พบได้มาก บริเวณลุ่ม แม่น้ำไนล์ ทวีปอัฟริกา ชนิด S. masoni พบบริเวณ ทะเลสาบ ในที่ราบสูงของทวีปอัฟริกา เช่น อียิปต์ เป็นต้น และ S. japonicum พบว่ามี แหล่งอยู่ในทวีป เอเชีย เช่นประเทศจีน ญี่ปุ่น และฟิลิปปินส์
ในประเทศไทยพบครั้งแรกเมื่อปี พ.ศ.2502 ในชิ้นเนื้อ มะเร็ง ลำไส้ใหญ่ พบไข่ ของ S.japonicum เป็น จำนวนมาก อยู่ชั้นใต้ เยื่อบุผนัง ลำไส้ใหญ่เคยมีผู้พบ Schistosomiasis ระบาดอยู่ที่จังหวัดนครศรีธรรมราช โดยเฉพาะ อย่างยิ่งที่อำเภอฉวาง ทุ่งสง และทุ่งใหญ่ ต่อมา ได้พบที่ จังหวัดอื่นๆ อีก เช่นที่ จังหวัดสุราษฎร์ธานี ภาคเหนือ พบที่ พิษณุโลก และพิจิตร ภาคตะวันออก เฉียงเหนือ พบที่ อุบลราชธานี เป็นต้น
Schistosomiasis เป็นโรคที่พบได้ ทั่วไป ประมาณ 10 เปอร์เซ็นต์ ของประชากรชาวโลกติดเชื้อ พยาธิใบไม้ชนิดนี้ได้มีผู้ตรวจพบพยาธิใบไม้ ชนิดนี้จากศพมัมมี่ของชาวอียิปต์โบราณ
ชนิด S. haematobium พบได้มาก บริเวณลุ่ม แม่น้ำไนล์ ทวีปอัฟริกา ชนิด S. masoni พบบริเวณ ทะเลสาบ ในที่ราบสูงของทวีปอัฟริกา เช่น อียิปต์ เป็นต้น และ S. japonicum พบว่ามี แหล่งอยู่ในทวีป เอเชีย เช่นประเทศจีน ญี่ปุ่น และฟิลิปปินส์
ในประเทศไทยพบครั้งแรกเมื่อปี พ.ศ.2502 ในชิ้นเนื้อ มะเร็ง ลำไส้ใหญ่ พบไข่ ของ S.japonicum เป็น จำนวนมาก อยู่ชั้นใต้ เยื่อบุผนัง ลำไส้ใหญ่เคยมีผู้พบ Schistosomiasis ระบาดอยู่ที่จังหวัดนครศรีธรรมราช โดยเฉพาะ อย่างยิ่งที่อำเภอฉวาง ทุ่งสง และทุ่งใหญ่ ต่อมา ได้พบที่ จังหวัดอื่นๆ อีก เช่นที่ จังหวัดสุราษฎร์ธานี ภาคเหนือ พบที่ พิษณุโลก และพิจิตร ภาคตะวันออก เฉียงเหนือ พบที่ อุบลราชธานี เป็นต้น
รูปที่12 : วงจรชีวิตของพยาธิใบไม้ในเลือด
วงจรชีวิต
ตัวแก่อาศัยอยู่ในเส้นเลือดของลำไส้หรือทางเดินปัสสวะ
ปล่อยไข่ พร้อมตัวอ่อน อยู่ภายในออกมาจากเส้นเลือดที่ผนังของลำไส้หรือทางเดินปัสสวะ
ไข่ปะปนออกมากับอุจจาระ เมื่ออยู่ในน้ำตัวอ่อน ระยะ miracidia
ฟัก ออกจากไข่และว่ายเข้าไปอยู่ในหอย(snail) ภายในตัวหอย
มันจะเจริญเติบโตเป็นตัวอ่อน ระยะต่างๆ จนได้ ตัวอ่อนระยะ cercariae ตัวอ่อนระยะนี้จะว่ายไปตาม น้ำ และไช เข้าสู่ผิวหนัง ของ definitive
host เช่น คน เป็นต้น ตัวอ่อนพวกนี้จะไช
ไปตามเนื้อเยื่อใต้ผิวหนังเข้าสู่เส้นเลือด และถูกพัดพาไปที่ปอด จากนั้นไปที่ตับและเจริญเติบโตเป็นตัวแก่เพศผู้
และเพศเมียที่เส้นเลือดภายในตับนี้
เพื่อไปยังบริเวณเส้นเลือดต่างๆตามแต่ชนิดของมันต่อไป ครบวงจรชีวิต
การติดเชื้อ
เกิดขึ้นจากตัวอ่อน ระยะ cercariae
ไชทะลุเข้าทางผิวหนัง ทำให้ผู้ป่วยเกิดอาการคัน บริเวณดังกล่าว
เมื่อเข้าสู่กระแสโลหิตตัวอ่อนจะเจริญเป็นตัวแก่ ที่บริเวณ intrahepatic
portal vein ตัวแก่มีทั้งตัวผู้และตัวเมีย ตัวเมียวางไข่
บริเวณหลอดเลือดดำ ในที่ต่างๆของช่องท้อง เช่น ชนิด S.mansoni พบบริเวณ hemorrhoidal plexus. ส่วน S.
japonicum พบบริเวณ mesenteric plexus และ
S. haematobium พบบริเวณ urinary plexus ไข่ของ พยาธิ ชนิดนี้จะติดอยู่ในหลอดเลือดดำขนาดเล็ก(venule)ใต้เยื่อบุผิวของลำไส้ หรือกระเพาะปัสสาวะ
อาการทางคลีนิค
Acute Schistosomiasis :-อาการสำคัญของผู้ป่วย
คือ ปวดท้อง ท้องขึ้น ท้องเฟ้อ ปวดเจ็บ บริเวณตับ มีไข้ เป็นๆ หายๆ เบื่ออาหาร
อ่อนเพลีย และผอมลง หรือ มีอาการเป็น ลมพิษ มีผื่น ตามร่างกายหรือเป็นหืด (asthma)
เกือบทุกราย มีประวัติอดีต ว่าเคย ถ่ายอุจจาระ เป็นมูกเลือด
การตรวจร่างกาย ไม่พบ สิ่งผิดปกติสำคัญ นอกจากพบตับโต ม้ามโต และ ต่อมน้ำเหลืองโต ในเลือด
มี eosinophils สูงเล็กน้อย (12-14%)
พยาธิสภาพ
โดยทั่วไป มีลักษณะเป็น แบบ granuloma
มาล้อมรอบไข่มี เซลล์อักเสบ ชนิด eosinophils และ
neutrophils สูง นอกจากนั้น อาจพบ plasma cells,
lymphocytes และ macrophages หรือ giant
cells ในบริเวณ granuloma บางครั้ง การอักเสบ
ทำให้ลักษณะพยาธิสภาพ ที่มาหุ้มรอบไข่เป็น แบบ ปรากฏการณ์ ที่เรียกว่า Splendore-Haeppli
phenomenon ไข่ที่ฝังอยู่ใต้ เยื่อบุผนัง ลำไส้ มักจะ ทำลายเนื้อเยื่อข้างเคียงทำให้เกิดการอักเสบและมี
fibrosis พร้อมกับสารแคลเซียมมาพอกรอบๆไข่เหล่านี้
โดยทั่วไป ตัวแก่ของพยาธิ
ชนิดนี้มักไม่ทำอันตรายต่อผู้ป่วยและไม่มี อาการเกิดขึ้นแต่อย่างใด แต่ถ้าหากตัวแก่ตาย
เช่น ถูกฆ่าด้วยยา จะทำให้ เกิดเป็นก้อนลอยไปในกระแสโลหิต(verminous
emboli) ไปที่ตับหรือปอด ทำให้เกิดปฏิกิริยา
การอักเสบอย่างรุนแรงในอวัยวะดังกล่าวได้
Chronic schistosomiasis ได้แก่ Intestinal
schistosomiasis เกิดพยาธิสภาพในลำไส้ โดยเฉพาะ ชนิด S.mansoni
และ S. japonicumทำให้เกิดจุดเลือดออกหรือก้อนเลือด
พร้อมกับเกิดเป็น granuloma ในชั้นใต้ เยื่อบุผนัง ลำไส้
Bilharziomas: เป็นพยาธิสภาพที่เกิดเป็นกลุ่มก้อน
บริเวณ serosa ของลำไส้ หรือ mesentery ก้อน เหล่านี้ ประกอบด้วย fibrous tissue และ
เซลล์อักเสบ พร้อมกับ ไข่เป็น จำนวนมาก ปะปนใ
Hepatosplenic schistosomiasis: ไข่ของพยาธิใบไม้
บางครั้งถูกกระแสโลหิตพัดพามาสู่ตับ ทำให้เกิดเป็น granuloma ในตับ เมื่อมองด้วยตาเปล่าพบเยื่อหุ้มตับหนาและมีลักษณะนูนเป็นก้อนทั่วไป
หน้าตัดพบเป็นหย่อมของ fibrosis และมีลักษณะของเลือดคั่ง(nutmeg)
พยาธิสภาพทางกล้องจุลทรรศน์ พบไข่บริเวณเนื้อเยื่อเกี่ยวพันแถว portal
triad พร้อมกับมีเยื่อพังผืดหนาล้อมรอบ
พยาธิสภาพดังกล่าวทำให้เกิดความดันสูงภายในหลอดเลือดดำพอทัล (portal
hypertension) ทำให้ม้ามโต พบมีการคั่งของเลือดหรือพบก้อนอักเสบ
แต่มักไม่พบไข่ในม้าม นอกจากนี้พยาธิสภาพแบบ glomerulonephritis ของไตอาจพบร่วมกับ hepatosplenic schistosomiasis ได้
เข้าใจว่าเกิดจาก immune complex นอกจากนั้น
อาจพบไข่พยาธิพร้อมพยาธิสภาพ granuloma ได้ที่ ปอด
ต่อมน้ำเหลือง เยื่อหุ้มลำไส้ และที่เยื่อบุผนังลำไส้ใหญ่ เป็นต้น
อาจพบไข่พยาธิในตับแข็งและเนื้องอกร้ายของตับหรือลำไส้ใหญ่ร่วมด้วยได้
เชื่อว่าไข่พยาธิไม่น่าจะเป็นตัวการทำให้เกิดมะเร็งในอวัยวะเหล่านี้
Urogenital schistosomiasis: เกิดจากไข่ของ
S.haematobium ทำให้เกิดพยาธิสภาพต่อไต ท่อปัสสวะ
กระเพาะปัสสาวะ และเนื้อเยื่อที่เกี่ยวข้องกับอวัยวะเพศ
ประเทศไทยไม่เคยมีรายงานการระบาดของเชื้อชนิดนี้
แต่มีรายงานพบทำให้เกิดโรคในคนงานไทยหนึ่งราย
กลับจากการทำงานเหมืองแร่ที่ประเทศแซมเบีย ทวีปอัฟริกา
มาด้วยอาการปัสสวะปวดและปัสสวะเป็นเลือดมาหลายเดือน ตรวจปัสสวะพบไข่ S.haematobium
เป็นจำนวนมาก พบพยาธิสภาพที่กะเพาะปัสสวะ
เยื่อบุผนังของกะเพาะปัสสวะมีลักษณะเป็น sessile hyperemic polypoid
patches ที่บริเวณ trigone พยาธิสภาพพบการอักเสบแบบ
granulomatous(Foreign body type) พร้อมกับมีสารแคลเซี่ยมมาพอก
พร้อมกับพบไข่ของ S.haematobium ฝังอยู่ในใช้ในบริเวณที่อักเสบ
เซลล์อักเสบส่วนมากเป็นชนิด plasma cell
S.haematobium อาจทำให้เกิดการอุดตันของทางเดินปัสสาวะ
หรือ เกิด fibrosis ต่อเยื่อบุผนังทางเดินปัสสาวะทำให้การไหลของปัสสวะไม่สะดวก
ปัสสวะปวดหรือปัสสวะเป็นเลือดได้ และอาจเกิดภาวะแทรกซ้อนติดเชื้อบักเตรีชนิดต่างๆ
เช่น เกิด pyelonephritis และ cystitis เป็นต้น
นอกจากนี้ได้มีรายงานถึงความสัมพันธ์ของ
schistosomiasis
กับมะเร็งของกระเพาะปัสสาวะพบว่า 90 เปอร์เซ็นต์ของมะเร็งกระเพาะปัสสาวะในประเทศอียิปต์พบร่วมกับ
schistosomiasis ประมาณ 50 เปอร์เซ็นต์เป็นเเบบ
squamous cell carcinoma 40 เปอร์เซนต์เป็นแบบ transitional
cell carcinoma และ 10 เปอร์เซ็นต์เป็นแบบ adenocarcinoma
อวัยวะที่เกี่ยวข้องกับระบบสืบพันธุ์
สามารถตรวจพบไข่ของพยาธิชนิดนี้ได้ เช่น prostate gland,
epididymis, vas deferens, ovary, fallopian tubes, uterus และ vagina
เป็นต้น
Cardiopulmonary schistosomiasis: สืบเนื่องจากการเกิด
hepatosplenic schistosomiasis ไข่ที่อยู่ในตับอาจหลุดเข้าสู่portal
system และถูกพัดพาไปที่ปอด ทำให้เกิดการอักเสบชนิด granulomatous
inflammation ในปอด โดยพบไข่อยู่ภายในหลอดเลือดของปอดทำให้เกิดการอักเสบของหลอดเลือดในปอด
(schistosomal pulmonary arteritis) และเป็นผลทำให้ความดันเลือดในปอดสูงขึ้น
ผู้ป่วยเกิดภาวะ cor pulmonale ได้
Cerebrospinal schistosomiasis: ไข่ของ Schistosoma
ทั้ง 3 ชนิดสามารถพบได้ในสมองและไขสันหลังได้
เข้าใจว่าผ่านทาง venous plexus หรือทาง A-V shunt ในร่างกาย เพื่อเข้าสู่กระแสเลือดแดงและไปที่สมอง ทำให้เกิดพยาธิสภาพชนิด granulomatous
inflammation ในสมองและเยื่อหุ้มสมอง ส่วนใหญ่จะเป็นชนิด S.
japonicum ผู้ป่วยเกิดภาวะชักแบบ Jacksonian epilepsy
การวินิจฉัยโรค : โดยการตรวจพบไข่พยาธิ S.mansoni และS.japonicum
ในอุจจาระของผู้ป่วย หรือในชิ้นเนื้อลำไส้ใหญ่บริเวณ rectum
(rectal biopsy) ส่วนมากวินิจฉัยได้จากการตรวจด้วยวิธีหลังนี้
สำหรับไข่ S.haematobium ตรวจจากปัสสวะ
หรือโดยการตรวจทางปฎิกิริยาน้ำเหลือง เช่น indirect immunofluorescence,
circumoval precipitin test(COP), radioimmunoassay, และ enzyme-linked
immunosorbent assay เป็นต้น
วิธีนี้เหมาะสำหรับทางวิทยาการระบาดของโรค
พยาธิตัวตืด (Cestode)
Taenia solium & Taenia saginata
การกระจายตัวของโรค
พบได้ทั่วโลก พบมากในผู้ที่ชอบรับประทานหมูหรือเนื้อวัวสุกๆดิบๆ
ในประเทศไทยพบมากแถบอีสานเนื่องจากรับประทานอาหารสุกๆดิบๆ เช่นลาบ น้ำตก หมู-เนื้อ
แหนมเป็นต้น
รูปที่13
: วงจรชีวิตของพยาธิตืดหมูและพยาธิตืดวัว
วงจรชีวิต
Cysticercosis สามารถเกิดได้ทั้งตน หมูและวัวโดยตัวอ่อนจะฝังตัวตามอวัยวะต่างๆจากพยาธิชื่อ Taenia
solium. คนเราจะได้รับเชื้อนี้โดยการรับประทานไข่พยาธิที่ออกมากับอุจาระและปนเปื้อนอาหารหรือน้ำที่เรารับประทาน [1].
เนื้อหมูหรือเนื้อวัวและคนเมื่อได้รับประทานไข่จะทำให้เกิดการติดเชื้อ [2].
นอกจากจะได้รับเชื้อจากการกินอาหารที่ปนเปื้อนคนยังได้รับไข่พยาธิจากตัวแก่ที่อยู่ในลำไส้โดยคนจะขย้อนตัวแก่เข้าในกระเพาะ
ทำให้มีไข่ออกจากตัวแก่ ไข่จะแตกตัวเป็นตัวอ่อนระยะ oncospheresซึ่งจะเกาะที่ผนังลำไส้ [3],และไชทะลุผนังลำไส้ไปยัง
กล้ามเนื้อ สมอง ตับ และเนื้อเยื่ออื่นกลายเป็นตัวอ่อนในถุงน้ำเรียก cysticerci. อีกวงจรหนึ่งของพยาธิคือคนรับประทานเนื้อหมูหรือเนื้อวัวที่มีพยาธิในรูป cysticeci[4]. cyst จะออกจากตัวอ่อนและเกาะกับผนังลำไส้โดยอวัยวะที่ชื่อว่า scolex [5].
พยาธิจะโตเป็นตัวแก่ซึ่งมีความยาวประมาณ 2 ถึง
7 m และปล้องประมาณ 1000 proglottids, แต่ละปล้องจะมีไข่ประมาณ
50,000 ฟอง และอยู่ในลำไส้เล็กได้หลายปี [6].
การติดต่อ
1) จากการดื่มหรือรับประทานอาหารที่มีไข่ของพยาธิ
เช่นผัก ผลไม้ เป็นต้น
2) จากการรับประทานตัวอ่อนของพยาธิที่อยู่ในกล้ามเนื้อของหมูหรือวัว
3) จากการที่ขย้อนปล้องแก่เข้ากระเพาะ
ทำให้เหมือนเรากินไข่พยาธิ
อาการและอาการแสดง
พยาธิตัวแก่ในลำไส้จะแย่งอาหารทำให้ผู้ที่มีพยาธินี้จะรับประทานอาหารเก่ง
หิวบ่อยแต่ผอมลง น้ำหนักลด นอกจากนั้นอาจจะมีอาการปวดท้อง ท้องอืด
คลื่นไส้อาเจียนหรืออุจาระบ่อยเนื่องจากเกิดจากการระคายเคืองต่อลำไส้
การวินิจฉัย
1) ตรวจพบตุ่มใต้ผิวหนัง
เมื่อตัดออกไปตรวจจะพบถุงน้ำและพยาธิตัวอ่อน
2) ภาพรังสีของกล้ามเนื้อและกะโหลกจะพบหินปูนเป็นจุดๆ
3) การตรวจ x-ray
computer จะพบถุงน้ำและตัวอ่อน
4) การตรวจอุจาระอาจจะพบปล้องและไข่ของพยาธิ
แต่มักจะพบหลังจากการได้รับไข่พยาธิไปแล้ว 3 เดือน
Cyst
พยาธิตืดวัว Cyst
พยาธิตืดหมู
รูปที่14
: ภาพแสดง cyst ตืดวัวและตืดหมูซึ่งไม่แตกต่างกัน
หัวของตืดวัว มี 4 sucker หัวของตืดหมูมี4suckerและ1hooker
รูปที่16 : ภาพแสดงส่วนหัวของพยาธิตัวแก่
ตัวแก่พยาธิตืดวัว
ตัวแก่พยาธิตืดหมู
รูปที่17
: ภาพแสดงความยาวพยาธิตัวแก่
การรักษา
1) พยาธิที่ฝังตัวในสมองให้ใช้ Praziquantel
ขนาด 50 มก./กก/วัน แบ่งให้วันละ 3 ครั้งเป็นเวลา 2 สัปดาห์
2) ให้ยา Albendazole ให้ขนาด 15 มก./กก/วัน แบ่งให้วันละ 2-3 ครั้งเป็นเวลา 2 สัปดาห์
3) หากเป็นพยาธิในลำไส้ให้ยา Niclosamide ขนาด 0.5 กรัม ขนาดที่ใช้ให้ 4 เม็ดเคี้ยวให้ละเอียดก่อนกลืน และให้ยาระบายร่วมด้วย
ยาระบายจะให้หลังจากให้ยาฆ่าพยาธิแล้ว
การป้องกัน
1) ไม่รับประทานอาหารสุกๆดิบๆ
2) ไม่รับประทานหมูที่มีลักษณะเหมือนจะติดเชื้อพยาธิ
3) ล้างมือหลังออกจากห้องน้ำ
ล้างมือก่อนปรุงและรับประทานอาหาร
4) ล้างผักและอาหารสดให้สะอาด
5) ดื่มน้ำต้มสุก
สมัครสมาชิก:
ความคิดเห็น (Atom)